Efecto del Tiempo Después de la Ruptura del Ligamento Cruzado Anterior sobre la Propiocepción y la Estabilidad Postural
Dae-Hee Lee, Jin-Hyuck Lee, Sung-Eun Ahn y Min-Ji Park
Artículo publicado en el journal PubliCE del año 2019.
Publicado 17 de enero de 2019
Resumen
INTRODUCCIÓN
Los sitios de inserción femoral y tibial del ligamento cruzado anterior (LCA) contienen mecanorreceptores como los corpúsculos de Pacini, las terminaciones de Ruffini y los órganos tendinosos de Golgi, [1,2] todos los cuales juegan un papel en la propiocepción. Por lo tanto, las rupturas del LCA no sólo crean inestabilidad mecánica, pueden dañar también la propiocepción, incluyendo la estabilidad postural, porque la ruptura del LCA puede conducir a una carencia de la entrada sensorial aferente de los mecanorreceptores al sistema nervioso central [3-5]. Varios estudios han demostrado una pérdida significativa en la propiocepción de las rodillas con LCA deficientes [6-8]. La estabilidad postural de una sola extremidad también se ha informado como deficiente en pacientes con rupturas aisladas del LCA [9,10].
La propiocepción, incluyendo la estabilidad postural, puede estar influenciada por una variedad de factores, incluyendo la edad, la debilidad muscular, el nivel de actividad física y una lesión previa de las extremidades inferiores [11-13] Además, el tiempo transcurrido desde la lesión puede afectar la propiocepción y la estabilidad postural [14-16]. Por ejemplo, un estudio histológico que investigó el destino de los mecanorreceptores presentes en los LCA rotos informó una relación inversa entre el tiempo transcurrido desde la lesión y el número de mecanorreceptores en el remanente de LCA roto. Hasta la fecha, sin embargo, pocos estudios clínicos han evaluado las relaciones entre el tiempo después de la ruptura del LCA y la propiocepción y la estabilidad postural o han comparado la propiocepción y la estabilidad postural en pacientes con rupturas agudas y crónicas del LCA.
Por lo tanto, este estudio fue diseñado para comparar la propiocepción y la estabilidad postural de los pacientes con rupturas agudas (tiempo de la lesión ≤ 3 meses) y crónicos (tiempo de la lesión > 3 meses) del LCA, y para evaluar la correlación entre el intervalo de tiempo después de la lesión del LCA y la propiocepción y la estabilidad postural. Se planteó la hipótesis de que los pacientes con rupturas crónicas del LCA habrían disminuido la propiocepción y la estabilidad postural.
MATERIALES Y MÉTODOS
Declaración de Ética
La aprobación ética de este protocolo de estudio fue otorgada por el Consejo de Revisión Institucional del Hospital Universitario Anam de Corea (permiso nº AN10010-001). Se obtuvo el consentimiento informado por escrito de todos los sujetos antes de participar en este estudio (se obtuvo el consentimiento de los padres/tutores para los menores).
Selección de Pacientes y Diseño del Estudio
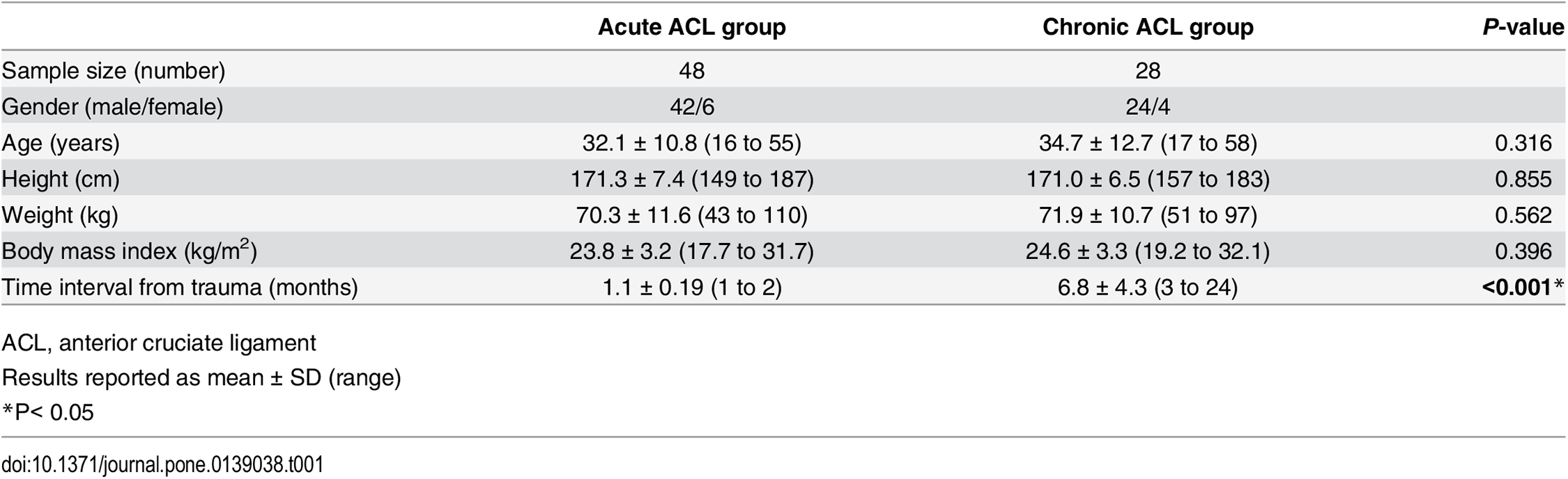
Este estudio longitudinal prospectivo reclutó a todos los candidatos para reconstrucción del LCA con rupturas primarias aisladas del LCA confirmadas por resonancia magnética (RM) y exámenes físicos, como cajón anterior positivo, Lachmann, y/o tests de pivot shift (mayor a grado II). Los pacientes con ruptura meniscal concomitante fueron excluidos para eliminar el sesgo resultante de la ruptura meniscal. También se excluyeron los pacientes con lesiones bilaterales de LCA o lesiones asociadas a cualquier otro ligamento (es decir, el ligamento interno o externo o el ligamento cruzado posterior), lesiones o cirugías previas de cualquier rodilla, o cualquier lesión extraarticular asociada. Los pacientes también fueron excluidos si no podían realizar las pruebas de fuerza muscular isocinética, estabilidad postural o propiocepción debido al dolor o al movimiento limitado de la articulación de la rodilla debido a un derrame. Los pacientes que se sometieron a cirugía menos de 3 meses después de la lesión fueron categorizados con ruptura aguda del LCA, mientras que los que se sometieron a cirugía después de 3 meses fueron categorizados con ruptura crónica del LCA. De los 82 pacientes (82 rodillas) abordados, 80 aceptaron participar en el estudio. Después de las evaluaciones de elección, se reclutaron 76 pacientes, 48 con rupturas agudas y 28 con rupturas crónicas del LCA. Las características demográficas iniciales de los dos grupos fueron similares, excepto por el intervalo de tiempo desde la lesión hasta la cirugía (Tabla 1).
Tabla 1. Características demográficas de los sujetos con rupturas agudas y crónicas del ligamento cruzado anterior.
Pruebas de Fuerza Isocinética, Estabilidad Postural y Propiocepción
Se midió la fuerza isocinética de extensión/flexión de rodilla (contracción muscular concéntrica/concéntrica) con cada sujeto sentado en un sistema multiarticulado Biodex 4 (Biodex Medical Systems, Shirley, NY) con el tronco perpendicular al suelo, y las caderas y rodillas flexionadas a 90 grados. El centro de movimiento del brazo de palanca se alineó con la mayor precisión posible con el cóndilo femoral lateral de la rodilla que se está evaluando. Se utilizó una correa para inmovilizar el muslo de cada sujeto, y el accesorio del dinamómetro se alineó con el maléolo lateral de la parte inferior de la rodilla que se estaba evaluando. La almohadilla de resistencia se colocó lo más distalmente posible sobre la tibia, permitiendo al mismo tiempo una dorsiflexión completa del tobillo. Antes de cada sesión de prueba, cada individuo realizó una serie de 5 flexiones y extensiones submáximas de rodilla de cada pierna a 60 grados/seg. Cada sesión de prueba consistió en 5 extensiones y flexiones isocinéticas de rodilla (rango de movimiento, 80 a 0 grados) de cada pierna a 60 grados/seg, con un tiempo de descanso de 30 segundos entre las pruebas. Se registraron los torques máximos de flexión y extensión (Nm/kg). La fuerza del extensor se consideró como la fuerza del cuádriceps, y la fuerza del flexor como la fuerza de los músculos isquiotibiales. El valor medio de dos pruebas se consideró como el torque máximo de los isquiotibiales y los cuádriceps.
Las pruebas de estabilidad postural se realizaron utilizando el Sistema de Estabilidad Biodex (BSS; Biodex Medical Systems), con una plataforma de equilibrio móvil que proporcionaba hasta 20° de inclinación superficial en un rango de movimiento de 360°. Esta plataforma, que interactuaba con un software informático (Biodex, versión 1.32), permitía al dispositivo evaluar objetivamente el equilibrio. Se les pidió a los participantes que se pararan con el pie descalzo sobre la plataforma bloqueada del SRS, que mantuvieran el otro pie fuera del suelo en una posición cómoda, que mantuvieran los brazos a los costados y que miraran directamente hacia adelante a un punto de la pared situado aproximadamente a 1 m de distancia a la altura de los ojos. Tan pronto como el sujeto pudo mantener el punto que indicaba que su ubicación estaba en el centro de presión, el examinador registró la ubicación del pie utilizando un sistema de coordenadas que consistía en el maléolo lateral y el tendón de Aquiles en la plataforma del pie. Después del posicionamiento, los sujetos fueron instruidos para mantener la misma posición de sus pies hasta el final de cada prueba. A los sujetos incapaces de mantener el equilibrio durante la prueba se les permitió tocar brevemente los dedos de los pies con el pie opuesto o agarrar los pasamanos durante un corto período de tiempo para restablecer el equilibrio lo antes posible. Si un sujeto no podía restablecer rápidamente el equilibrio, se cancelaba la prueba. Cada prueba consistió en dos ensayos, comenzando en el nivel 12 (el más estable) y disminuyendo gradualmente hasta el nivel uno (el menos estable), con un descenso automático del nivel de estabilidad cada 1,66 segundos. Se realizaron dos evaluaciones de prueba de 20 segundos cada una, con 10 segundos entre cada par de pruebas. La media y la desviación estándar de los dos ensayos se calcularon por el sistema de estabilidad. Las medidas de equilibrio y estabilidad postural incluyeron las puntuaciones de los índices de estabilidad anterior-posterior, medial-lateral y general. Un índice de estabilidad más bajo se asoció con una plataforma más estable, lo que indica un mayor equilibrio dinámico o estabilidad postural del sujeto.
Se utilizó una reproducción del posicionamiento pasivo (RPP) utilizando el sistema multiarticular de Biodex 4 para medir la sensación de posición articular de la propiocepción articular de la rodilla. Se calculó la media y la desviación estándar de los dos ensayos a través de este sistema. Este sistema podría medir la RPP con dos decimales.
El sujeto estaba sentado en la silla dinamométrica isocinética con los ojos cerrados y las caderas y rodillas flexionadas a 90°. La articulación de la rodilla fue entonces movida a una cantidad predeterminada de extensión (45° de flexión de rodilla en nuestro estudio) y mantenida por 5 segundos, con cada sujeto instruido para recordar esa posición objetivo. La rodilla se regresó entonces pasivamente a la posición inicial (90° de flexión de rodilla). La rodilla se movió por el sistema Biodex, y se le pidió al sujeto que pulsara un interruptor cuando pensó que el ángulo de la articulación de la rodilla alcanzaba el ángulo objetivo anterior (45° de flexión de rodilla). Se registró la diferencia entre el ángulo indicado por el paciente y el ángulo objetivo. Las pruebas se realizaron dos veces en ambas piernas alternativamente, con 30 segundos de tiempo de descanso entre las pruebas. Tanto para las pruebas de estabilidad postural como para las pruebas de RPP, primero se probó la rodilla no lesionada.
Análisis Estadístico
Una diferencia de RPP > 1° entre los grupos de rupturas agudas y crónicas del LCA se consideró clínicamente significativa. Se realizó un análisis de potencia a priori para determinar el tamaño de la muestra utilizando una prueba de hipótesis bilateral a un nivel alfa de 0,05 y una potencia de 0,8. Los resultados de un estudio piloto que incluyó 5 rodillas en cada grupo indicaron que se necesitarían 25 rodillas para detectar una diferencia significativa de las RPP entre-grupos de >1°, la medida de resultado principal. Se evaluaron 48 pacientes con rupturas agudas y 28 con rupturas crónicas del LCA. En general, el poder de este estudio fue de 0,851 para detectar una diferencia significativa entre-grupos en la RPP.
Para cuantificar la fiabilidad de los test-retest de la fuerza isocinética, la estabilidad postural y la sensación de la posición de las articulaciones, se calcularon los coeficientes de correlación intraclase (ICC) para dos ensayos de los torques máximos de los cuádriceps y los isquiotibiales. También se calcularon los ICC para dos mediciones de cada índice de estabilidad, incluidos los índices de estabilidad anterior-posterior, medial-lateral y global, y la RPP. Los valores de ICC >0,75, entre 0,4 y 0,75, y <0,4 representaron una fiabilidad/exactitud buena, justa y pobre, respectivamente [17].
Se compararon los valores medios de los índices de estabilidad, las fuerzas de los músculos isquiotibiales y cuádriceps, su ratio y la sensación de posición articular (RPP) en los grupos de ruptura aguda y crónica del LCA, y en los lados afectados y no afectados, utilizando los t-tests de Student o los tests de Mann-Whitney U, según corresponda. Se evaluaron las correlaciones entre la sensación de la posición articular y el índice de estabilidad, la fuerza muscular y las características demográficas, incluido el intervalo de tiempo desde la lesión, mediante el análisis de correlación de Pearson. Se realizó un análisis de regresión lineal múltiple para identificar las variables que afectaban de forma independiente la sensación de la posición articular en el lado afectado. Se incluyeron como variables independientes cinco parámetros, específicamente la edad, la duración desde la lesión hasta la cirugía, los torques de los isquiotibiales no afectados y afectados, y la RPP de la rodilla no afectada, y la RPP del lado afectado se definió como la variable dependiente. El conjunto de datos utilizado en este estudio se da en el S1 Dataset. Todos los análisis estadísticos se realizaron utilizando el software IBM SPSS Statistics versión 20 (IBM Corporation, EEUU.), con un valor de P <0,05 considerado estadísticamente significativo.
Resultados
En todos los sujetos, las fiabilidades de los test-retest del torque máximo isocinético fueron aceptables para los cuádriceps (ICC = 0,82) y los isquiotibiales (ICC = 0,79). Además, las fiabilidades de los test-retest de la estabilidad postural fueron buenas para los índices de estabilidad general (ICC = 0,76), anterior-posterior (ICC = 0,77), y medial-lateral (ICC = 0,75), así como para la RPP (ICC = 0,78).
Fuerza Muscular y Ratio de Isquiotibiales-Cuádriceps (HQ)
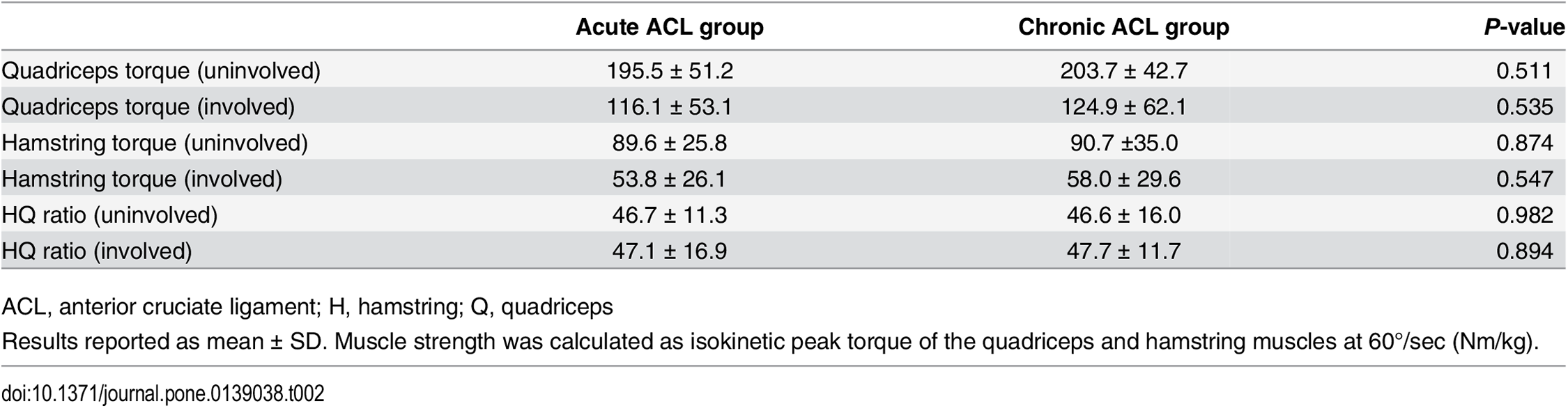
No hubo diferencias significativas entre los grupos de ruptura aguda y crónica del LCA en los torques máximos isocinéticos de los cuádriceps y los isquiotibiales a 60°/seg, tanto en el lado afectado como en el no afectado. Además, no hubo diferencias entre los grupos en cuanto a la ratio entre los isquiotibiales y los cuádriceps en ninguno de los lados (Tabla 2).
Tabla 2. Fuerza muscular y ratios de isquiotibiales/cuádriceps de sujetos con rupturas agudas y crónicas del ligamento cruzado anterior.
Índices de Estabilidad y Reproducción del Posicionamiento Pasivo
Los tres índices de estabilidad, OSI, APSI, y MLSI, tanto en el lado afectado como en el no afectado, fueron similares en los grupos de ruptura del LCA agudos y crónicos (Tabla 3). La RPP del lado afectado fue significativamente mayor en el grupo de ruptura crónica que en el grupo de ruptura aguda del LCA (7,84° ± 4,22° versus 5,58° ± 4,31°, P=0,041), aunque la RPP del lado no afectado fue similar en estos dos grupos (5,60° ± 4,95° versus 6,74° ± 5,77°, P=0,388, Tabla 3). En el grupo de ruptura aguda del LCA, todos los índices de estabilidad, incluyendo OSI, APSI, y MLSI, y la RPP, fueron similares en los lados afectados y no afectados, mientras que, en el grupo de ruptura crónica del LCA, todos los índices de estabilidad excepto el MLSI fueron significativamente mayores en el lado afectado que en el lado no afectado (Fig 1A-1D).
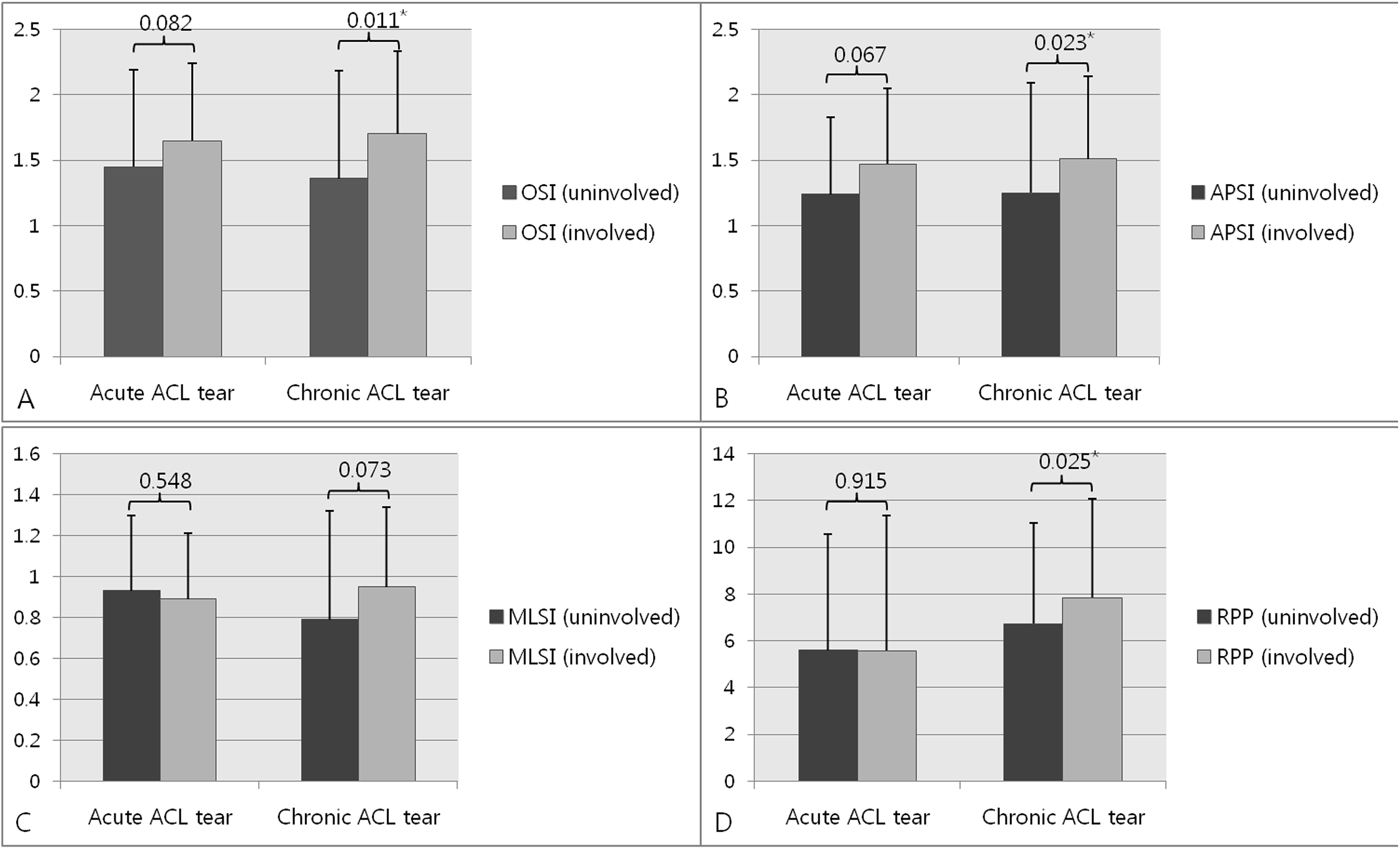
Figura 1. Estabilidad postural y sensación de posición articular en los lados afectados y no afectados en pacientes con rupturas agudas y crónicas del LCA.
(a) Índice de estabilidad general (OSI). (b) Índice de estabilidad antero-posterior (APSI). (c) Índice de estabilidad mediolateral (MLSI). (d) Reproducción del posicionamiento pasivo (RPP). *p<0,05.
Tabla 3. Parámetros de estabilidad postural y sensación de la posición articular en pacientes con rupturas agudas y crónicas del ligamento cruzado anterior.

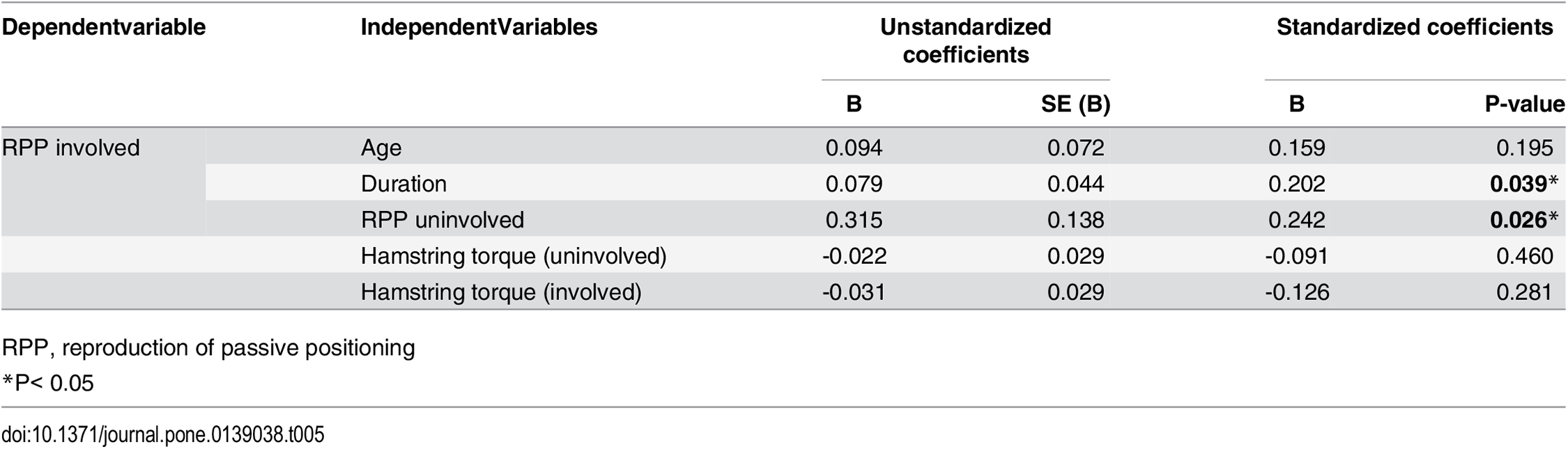
Correlaciones y Predictores de la Reproducción del Posicionamiento Pasivo del Miembro Afectado
De los parámetros asociados con la propiocepción y la estabilidad postural, sólo la RPP en el lado afectado difirió significativamente entre los grupos de ruptura aguda y crónica del LCA. Por lo tanto, se realizaron análisis de correlación entre varios parámetros y la RPP en el lado afectado. El análisis univariado mostró que la edad del paciente, el tiempo transcurrido desde la lesión hasta la cirugía, los torques máximos de los músculos isquiotibiales en el lado afectado y no afectado, y la RPP en el lado no afectado se correlacionaron significativamente con la RPP en el lado afectado (Tabla 4). El análisis de regresión lineal múltiple de estos 5 parámetros mostró que la duración desde la lesión hasta la operación (β = 0,202; P=0,039) y la RPP en el lado no afectado (β = 0,242; P=0,026) eran predictores significativos e independientes de la RPP en el lado afectado (Tabla 5).
Tabla 4. Correlación entre los parámetros y la reproducción media del posicionamiento pasivo del miembro afectado.
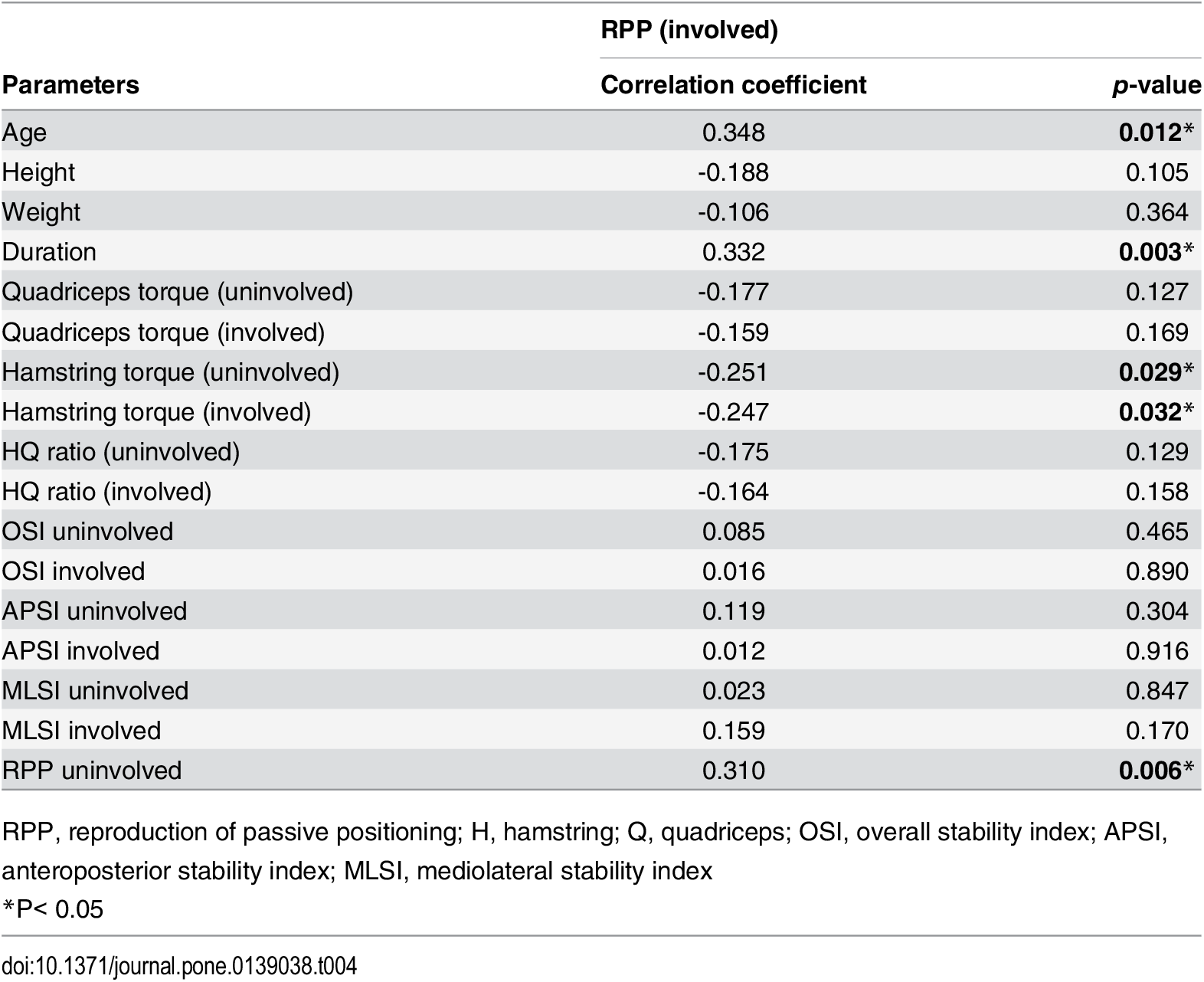
Tabla 5. Análisis de regresión lineal múltiple de los predictores de la reproducción del posicionamiento pasivo de las extremidades afectadas en pacientes con rupturas del ligamento cruzado anterior.
Discusión
Este estudio comparó cuantitativamente la propiocepción y la estabilidad postural en pacientes con rupturas agudas y crónicas del LCA usando parámetros como la RPP y los índices de estabilidad. El principal hallazgo de este estudio fue que la RPP en el lado afetcado fue mayor en pacientes con ruptura crónica del LCA que con ruptura aguda. Además, la RPP y los índices de estabilidad OSI y APSI fueron mayores en el lado afectado que en el no afectado, pero sólo en el grupo de ruptura crónica del LCA.
Estudios histológicos y clínicos previos [18-20] han arrojado resultados inconsistentes con respecto a si un tiempo más largo desde la lesión hasta la cirugía resultaba en un deterioro de la propiocepción en las rodillas con lesión de LCA. Un estudio de muestras de biopsia obtenidas artroscópicamente de tejido remanente del LCA de 20 pacientes con rupturas del LCA encontró que los mecanorreceptores morfológicamente normales permanecieron en el ligamento durante tres meses después de la lesión, después de lo cual el número de mecanorreceptores disminuyó gradualmente [19]. En el noveno mes después de la lesión, sólo estaban presentes unos pocos corpúsculos de Pacini y terminaciones nerviosas libres, que desaparecieron por completo después de 12 meses. En contraste, las evaluaciones de la propiocepción, medida como umbral para detectar el movimiento pasivo (TTDPM), en 11 pacientes con ruptura completa del LCA mostraron que la diferencia media del TTDPM fue significativamente mayor en estos pacientes que en un grupo de control compatible con la edad, lo que indica una mayor disminución de la propiocepción en las rodillas con lesión de LCA que en las rodillas normales [18]. Aunque el TTDPM de los lados afectados y no afectados no difirió entre los pacientes con rupturas agudas y crónicas, estos resultados no fueron el principal hallazgo del estudio y no se definió el límite entre las rupturas agudas y crónicas del LCA. Encontramos que todos los índices de estabilidad tanto en el lado afectado como en el no afectado fueron similares en los grupos de ruptura aguda y crónica del LCA, siendo sólo la RPP del lado afectado significativamente mayor en el grupo de ruptura crónica que en el grupo de ruptura aguda del LCA. Además, aunque no observamos diferencias en los índices de estabilidad y la RPP en los lados afectados y no afectados en el grupo de ruptura aguda del LCA, todos estos parámetros, excepto el MLSI, fueron mayores en el lado afectado que en el no afectado en los pacientes con ruptura crónica del LCA. También encontramos que el intervalo de tiempo desde la lesión inicial fue un predictor de la RPP en el lado afectado. Estos resultados sugirieron que el deterioro de la propiocepción de las rodillas con lesión del LCA dependía del tiempo después de la lesión. La disparidad de resultados entre los estudios puede deberse a la falta de pruebas estándar de propiocepción articular de rodilla [21], lo que dificulta la comparación directa de los resultados de los estudios.
Además del tiempo después de la lesión, encontramos que la RPP en el lado no afectado era un predictor significativo de la RPP en el lado afectado, lo que indica un defecto propioceptivo bilateral en pacientes con rupturas unilaterales del LCA [22]. La información aferente anómala en los receptores intraarticulares del miembro lesionado también puede afectar la propiocepción en el miembro contralateral no lesionado. Esta deficiencia bilateral de la propiocepción puede explicar por qué la RPP de la parte no lesionada afectó significativamente a la RPP de la parte lesionada.
Estudios anteriores han arrojado resultados contradictorios sobre la correlación entre la propiocepción y la estabilidad postural. Debido a que la información sensorial asociada con la percepción consciente del movimiento articular de un paciente a través de los mecanorreceptores en el LCA puede contribuir a la estabilidad postural, se puede inferir que una disminución de la propiocepción debido al daño del mecanorreceptor como resultado de la ruptura del LCA puede estar relacionada con una reducción de la estabilidad postural. Un estudio reciente de 10 rodillas con lesión crónica del LCA encontró una correlación positiva significativa entre el TTDPM y la estabilidad dinámica de la postura en el lado afectado [14]. Sin embargo, otro estudio de 36 pacientes con rupturas crónicas del LCA no encontró ninguna correlación entre el TTDPM y la estabilidad postural de una sola extremidad [23]. De manera similar, no observamos ninguna correlación entre la RPP y los índices de estabilidad en el lado afectado, incluyendo OSI, APSI y MLSI. Existen varias explicaciones posibles para los resultados inconsistentes informados para la correlación entre la propiocepción y la estabilidad postural. La estabilidad postural requiere la entrada de información, principalmente de mecanorreceptores de adaptación rápida como los corpúsculos de Pacini, mientras que la sensación de la posición articular está mediado principalmente por mecanorreceptores de adaptación lenta como las terminaciones de Ruffini y los órganos tendinosos de Golgi [24,25]. La participación de diferentes mecanorreceptores en la estabilidad postural y en la sensación de la posición articular puede explicar la falta de correlación entre la RPP y los índices de estabilidad. Además, las diferentes posiciones utilizadas para medir la propiocepción (sin soporte de peso) y la estabilidad postural (con soporte de peso), es decir, con y sin la contribución de receptores en los músculos de los pies y las piernas, pueden dar lugar a diferentes relaciones entre la propiocepción y la estabilidad postural. Finalmente, la influencia de la deficiencia proprioceptiva después de la ruptura del LCA en la estabilidad postural se puede suplir por la compensación de entradas visuales, vestibulares, y somatosensoriales en las estructuras articulares alrededor de la rodilla [26].
Este estudio tuvo varias limitaciones. No fue posible medir el umbral para detectar el movimiento pasivo (TTDPM), un método más sensible para cuantificar la propiocepción que la RPP. Sin embargo, las condiciones experimentales y el equipo utilizado tendrían un mayor efecto sobre el TTDPM que sobre la RPP [27]. Además, la fiabilidad del test-retest de la RPP en nuestro estudio fue satisfactoria. Otra limitación fue nuestra incapacidad para asegurar que las diferencias en la sensación de la posición articular entre los grupos de ruptura aguda y crónica del LCA y entre los lados afectados y no afectados se debieran completamente al daño de los mecanorreceptores en el remanente roto del LCA [22]. Los receptores capsulares y los nervios pueden haber sido dañados en el momento de la lesión inicial, contribuyendo así a la pérdida de la propiocepción [28].
Conclusiones
La sensación de posición articular en el lado afectado fue peor en pacientes con ruptura crónica que con ruptura aguda del LCA, aunque no hubo diferencias en la estabilidad postural entre los dos grupos. En los pacientes con ruptura crónica del LCA, la sensación de la posición articular y la estabilidad postural, excepto en la dirección medio-lateral, fueron peores en el lado afectado que en el no afectado. Sin embargo, estas diferencias no se observaron en pacientes con ruptura aguda del LCA. Tomados en conjunto, estos resultados indican que un tiempo más largo transcurrido desde la lesión hasta la cirugía resulta en una peor propiocepción y estabilidad postural en las rodillas con lesión del LCA. Por lo tanto, para prevenir la pérdida de la propiocepción, la reconstrucción del LCA se debe realizar tan pronto como sea posible después de que la hinchazón de la rodilla haya disminuido y se haya recuperado el rango de movimiento.
Agradecimientos
No se han recibido ni se recibirán beneficios de ninguna forma de una parte comercial relacionada directa o indirectamente con el tema de este artículo, ni se han recibido fondos para apoyar este estudio.
Contribuciones de los Autores
Concibió y diseñó los experimentos: DHL. Realizó los experimentos: JHL SEA MJP. Analizó los datos: DHL. Contribuyó con reactivos/materiales/herramientas de análisis: SEA MJP. Escribió el periódico: DHL JHL.
Referencias
1. Kennedy JC, Weinberg HW, Wilson AS. (1974). The anatomy and function of the anterior cruciate ligament as determined by clinical and morphological studies. J Bone Joint Surg Am. 1974;56(2):223–35. pmid:4452683
2. Schutte MJ, Dabezies EJ, Zimny ML, Happel LT. (1987). Neural anatomy of the human anterior cruciate ligament. J Bone Joint Surg Am. 1987;69(2):243–7. pmid:3805085
3. Katonis P, Papoutsidakis A, Aligizakis A, Tzanakakis G, Kontakis GM, Papagelopoulos PJ. (2008). Mechanoreceptors of the posterior cruciate ligament. J Int Med Res. 2008;36(3):387–93. pmid:18534119
4. Reider B, Arcand MA, Diehl LH, Mroczek K, Abulencia A, Stroud CC, et al. (2003). Proprioception of the knee before and after anterior cruciate ligament reconstruction. Arthroscopy. 2003;19(1):2–12. pmid:12522394
5. Roberts D, Friden T, Zatterstrom R, Lindstrand A, Moritz U. (1999). Proprioception in people with anterior cruciate ligament-deficient knees: comparison of symptomatic and asymptomatic patients. J Orthop Sports Phys Ther. 1999;29(10):587–94. Epub 1999/11/24. pmid:10560067.
6. Fremerey RW, Lobenhoffer P, Zeichen J, Skutek M, Bosch U, Tscherne H. (2000). Proprioception after rehabilitation and reconstruction in knees with deficiency of the anterior cruciate ligament: a prospective, longitudinal study. J Bone Joint Surg Br. 2000;82(6):801–6. pmid:10990300
7. Ko MS, Yang SJ, Ha JK, Choi JY, Kim JG. (2012). Correlation between Hamstring Flexor Power Restoration and Functional Performance Test: 2-Year Follow-Up after ACL Reconstruction Using Hamstring Autograft. Knee Surg Relat Res. 2012;24(2):113–9. pmid:22708113
8. Park JH, Jeong WK, Lee JH, Cho JJ, Lee DH. (2015). Postural stability in patients with anterior cruciate ligament tears with and without medial meniscus tears. Knee Surg Sports Traumatol Arthrosc. 2015;23(1):240–5. pmid:24037262
9. Ihara H, Takayama M, Fukumoto T. (2008). Postural control capability of ACL-deficient knee after sudden tilting. Gait Posture. 2008;28(3):478–82. pmid:18468899
10. Jensen TO, Fischer-Rasmussen T, Kjaer M, Magnusson SP. (2002). Proprioception in poor- and well-functioning anterior cruciate ligament deficient patients. J Rehabil Med. 2002;34(3):141–9. Epub 2002/10/25. pmid:12395942.
11. Aydoğ ST, Korkusuz P, Doral MN, Tetik O, Demirel HA. (2006). Decrease in the numbers of mechanoreceptors in rabbit ACL: the effects of ageing. Knee Surg Sports Traumatol Arthrosc. 2006;14(4):325–9. pmid:16133439
12. Fridén T, Roberts D, Zätterström R, Lindstrand A, Moritz U. (1996). Proprioception in the nearly extended knee. Measurements of position and movement in healthy individuals and in symptomatic anterior cruciate ligament injured patients. Knee Surg Sports Traumatol Arthrosc. 1996;4(4):217–24. pmid:9046506
13. Relph N, Herrington L, Tyson S. (2014). The effects of ACL injury on knee proprioception: a meta-analysis. Physiotherapy. 2014;100(3):187–95. Epub 2014/04/03. pmid:24690442.
14. Lee HM, Cheng CK, Liau JJ. (2009). Correlation between proprioception, muscle strength, knee laxity, and dynamic standing balance in patients with chronic anterior cruciate ligament deficiency. Knee. 2009;16(5):387–91. pmid:19239988
15. Tsepis E, Vagenas G, Ristanis S, Georgoulis AD. (2006). Thigh muscle weakness in ACL-deficient knees persists without structured rehabilitation. Clin Orthop Relat Res. 2006;450:211–8. pmid:16721346
16. Yoon JP, Yoo JH, Chang CB, Kim SJ, Choi JY, Yi JH, et al. (2013). Prediction of chronicity of anterior cruciate ligament tear using MRI findings. Clin Orthop Surg. 2013;5(1):19–25. pmid:23467216
17. Shrout PE, Fleiss JL. (1979). Intraclass correlations: uses in assessing rater reliability. Psychol Bull. 1979;86(2):420–8. pmid:18839484
18. Barrack RL, Skinner HB, Buckley SL. (1989). Proprioception in the anterior cruciate deficient knee. Am J Sports Med. 1989;17(1):1–6. pmid:2929825
19. Denti M, Monteleone M, Berardi A, Panni AS. (1994). Anterior cruciate ligament mechanoreceptors. Histologic studies on lesions and reconstruction. Clin Orthop Relat Res. 1994;(308):29–32. pmid:7955696
20. Valeriani M, Restuccia D, Di Lazzaro V, Franceschi F, Fabbriciani C, Tonali P. (1999). Clinical and neurophysiological abnormalities before and after reconstruction of the anterior cruciate ligament of the knee. Acta Neurol Scand. 1999;99(5):303–7. pmid:10348160
21. Roberts D, Fridén T, Stomberg A, Lindstrand A, Moritz U. (2000). Bilateral proprioceptive defects in patients with a unilateral anterior cruciate ligament reconstruction: a comparison between patients and healthy individuals. J Orthop Res. 2000;18(4):565–71. pmid:11052492
22. Arockiaraj J, Korula RJ, Oommen AT, Devasahayam S, Wankhar S, Velkumar S, et al. (2013). Proprioceptive changes in the contralateral knee joint following anterior cruciate injury. Bone Joint J. 2013;95-B(2):188–91. Epub 2013/02/01. pmid:23365027.
23. Ageberg E, Roberts D, Holmström E, Fridén T. (2005). Balance in single-limb stance in patients with anterior cruciate ligament injury relation to knee laxity, proprioception, muscle strength, and subjective function. Am J Sports Med. 2005;33(10):1527–35. pmid:16009987
24. Horch KW, Clark FJ, Burgess PR. (1975). Awareness of knee joint angle under static conditions. J Neurophysiol. 1975;38(6):1436–47. pmid:1221081
25. Ferrell WR. (1980). The adequacy of stretch receptors in the cat knee joint for signalling joint angle throughout a full range of movement. J Physiol. 1980;299:85–99. pmid:7381780
26. Gokeler A, Benjaminse A, Hewett TE, Lephart SM, Engebretsen L, Ageberg E, et al. (2012). Proprioceptive deficits after ACL injury: are they clinically relevant? Br J Sports Med. 2012;46(3):180–92. Epub 2011/04/23. pmid:21511738.
27. Zhou MW, Gu L, Chen YP, Yu CL, Ao YF, Huang HS, et al. (2008). Factors affecting proprioceptive recovery after anterior cruciate ligament reconstruction. Chin Med J. 2008;121(22):2224–8. pmid:19080321
28. Hughston JC, Andrews JR, Cross MJ, Moschi A. (1976). Classification of knee ligament instabilities. Part II. The lateral compartment. J Bone Joint Surg Am. 1976;58(2):173–9. pmid:1254620