Efectos de una Estrategia de Ejercicios Específicos sobre la Necesidad de Cirugía en Pacientes con Síndrome de Impingement Subacromial: Estudio Controlado y Aleatorizado
Theresa Holmgren1, Hanna Björnsson Hallgren2, Birgitta Öberg1, Lars Adolfsson2 y Kajsa Johansson1
1Department of Medical and Health Sciences, Division of Physiotherapy. Linköping University, SE- 581 83, Linköping, Sweden.
2Department of Orthopaedics. University Hospital, SE-581 85, Linköping.
Artículo publicado en el journal PubliCE, Volumen 0 del año 2013.
Publicado 30 de abril de 2013
Resumen
Diseño: Estudio aleatorizado, controlado, donde participantes y asesores desconocen a cual tratamiento son asignados (ciego).
Instalaciones: Departamento de ortopedia en un hospital universitario sueco.
Participantes: Participaron 102 pacientes con síndrome de impingement subacromial de larga duración (durante seis meses) persistente en quienes el tratamiento conservador preliminar había fallado y que fueron reclutados a través de los especialistas en ortopedia.
Intervenciones: La estrategia de ejercicios específicos consistió en ejercicios excéntricos de fortalecimiento para el manguito rotador y ejercicios concéntricos/excéntricos para los estabilizadores de la escápula en combinación con movilización manual. El programa de ejercicios control consistió en ejercicios de movimiento inespecíficos para el cuello y hombro. Los pacientes de ambos grupos recibieron cinco a seis sesiones de tratamiento individuales guiadas durante 12 semanas. Entre estas sesiones dirigidas los participantes realizaron ejercicios en sus casas, una vez o dos veces por día durante 12 semanas.
Principales variables de medición: La variable principal de medición fue el puntaje de valoración de funcionalidad de los hombros de Constant-Murley, que evalúa la función del hombro y el dolor. Las variables secundarias fueron la impresión global de los pacientes respecto al cambio producido por el tratamiento y la decisión con respecto a la cirugía.
Resultados: La Mayoría de los participantes (97, 95%) completaron el estudio de 12 semanas. Se observó una mejora significativamente mayor en el puntaje de Constant-Murley en el grupo que realizó los ejercicios específicos que en el grupo que realizó el ejercicio control (24 puntos (95% intervalo de confianza 19 a 28,0) vs 9 puntos (5 a 13); diferencia media entre grupos: 15 puntos (8,5 a 20,6)). Una cantidad de pacientes significativamente mayor en el grupo de los ejercicios específicos informaron resultados exitosos (definido como una gran mejora o recuperación) en la valoración global de los pacientes de cambio debido al tratamiento: 69% (35/51) vs 24% (11/46); cociente de probabilidades 7,6, 3,1 a 18,9; P <0,001. Una proporción de pacientes significativamente menor en el grupo de ejercicios específicos eligió finalmente someterse a cirugía: 20% (10/51) vs 63% (29/46); cociente de probabilidades 7,7, 3,1 a 19,4; P <0,001).
Conclusión: Una estrategia de ejercicios específicos, centrada en ejercicios excéntricos de fortalecimiento para el manguito rotador y ejercicios concéntricos/excéntricos para los estabilizadores de las escápulas, es eficaz para reducir el dolor y mejorar la función del hombro en pacientes con el síndrome de impingement subacromial persistente. Por extensión, esta estrategia de ejercicio reduce la necesidad de realizar una descompresión subacromial artroscópica dentro del período de tiempo de tres meses utilizado en este estudio.
Registro del ensayo: Ensayo Clínico NCT01037673
Palabras clave: -
INTRODUCCION
Se sabe que el síndrome de impignement subacromial tiene múltiples causas (1). Diferentes estructuras, como la bursa subacromial, tendones del manguito rotador, acromion, ligamento coraco-acromial, y tendón de la porción larga del bíceps braquial, participan en la patogénesis del síndrome de impingement subacromial (Figura 1). Se han propuesto múltiples factores asociados al desarrollo de éste síndrome entre los que se incluyen cinemáticas alteradas del hombro, asociadas con alteraciones del manguito rotador y de los músculos escapulares (2,4) estrechez capsular (5), mala postura (6,7) y sobreuso secundario a trabajo intensivo sostenido (8,9).
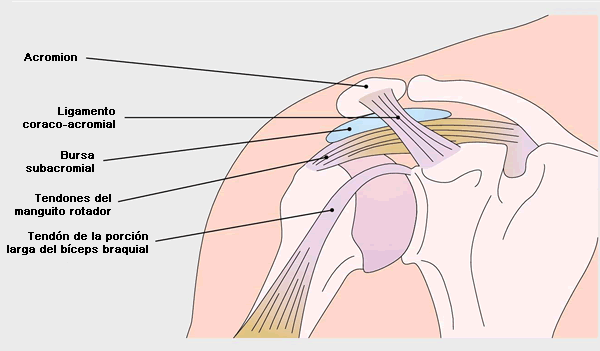
Figura 1. Anatomía del hombro
El tratamiento conservador es la primera opción, a menudo con inyección de corticosteroides, diferentes intervenciones de fisioterapia o ambas (10) Algunos estudios han informado que el tratamiento con ejercicios específicos sería efectivo (11,12) pero la escasa evidencia sobre su efectividad no es muy confiable debido al número limitado de estudios, muchos de ellos con objeciones metodológicas (13-15). Por lo tanto se necesitan ensayos clínicos mejor diseñados y con mayor potencia para evaluar las intervenciones con ejercicios específicos. Cuando el tratamiento conservador falla, se recomienda la descompresión subacromial artroscópica (16,17). La cirugía se ha realizado en aproximadamente en 30% de los pacientes porque el tratamiento conservador falla (18). El número de pacientes que sufren la descompresión subacromial artroscópica en Suecia ha aumentado sustancialmente en los últimos años, de 2287 en 2005 a 7959 en 2008 (Comité Sueco de Salud y Bienestar, 2009). Los estudios han comparado diferentes programas de ejercicio con la cirugía y concluyeron que las dos estrategias tienen efectos equivalentes. Luego de 1 año se han reportado porcentajes de éxito de 65-80%, mejoras en la función del hombro y en la disminución del dolor (12,19,20). Estos resultados ponen en tela de juicio la necesidad de cirugía (17). Algunos pacientes no responden a las intervenciones conservadoras ni a la cirugía lo que indica que la selección de pacientes para los diferentes tratamientos no es óptima y que se necesitan investigaciones adicionales para identificar cuales son los pacientes que realmente necesitan la cirugía.
A pesar de la evidencia limitada, varias revisiones sistemáticas han sugerido tratamiento con ejercicios como el primer abordaje en el manejo de pacientes con síndrome de impingement subacromial (21-23). Actualmente no hay ningún acuerdo general de cual es la estrategia de ejercicios más apropiada. Es necesario realizar investigaciones adicionales para desarrollar programas de ejercicios basados en la evidencia que puedan ser recomendados y puedan implementarse en estos pacientes. Nosotros evaluamos si una estrategia de ejercicios específicos focalizados en el manguito rotatorio y en los estabilizadores de la escápula, produce una mejora en la función del hombro y en el dolor significativamente mayor que la que producen los ejercicios inespecíficos, en pacientes con síndrome de impingement subacromial, disminuyendo así la necesidad de realizar una descompresión subacromial artroscópica.
METODOS
Participantes e instalaciones
Pacientes de 30 a 65 años con diagnóstico de síndrome de impingement subacromial primario expedido por un especialista en ortopedia y en lista de espera para la cirugía de descompresión subacromial artroscópica, fueron seleccionados para participar en este estudio. Los participantes fueron reclutados del departamento de Ortopedia del Hospital Universitario de Linköping, Suecia, entre enero de 2008 y febrero de 2010. El criterio de inclusión fue padecer el típico antecedente de dolor localizado en el aspecto lateral proximal del antebrazo, especialmente con el brazo levantado; llevar seis meses de duración con el episodio actual; y ausencia de respuesta frente a los diferentes tratamientos conservadores (entre los que se incluye el tratamiento con ejercicios) durante por lo menos tres meses. Además, los participantes debían manifestar tres de las siguientes condiciones: síntomas de impignement descriptos por Neer, (24), síntomas de impignement descriptos por Hawkins-Kennedy (25), resultados positivos en el test de sJobes (26) y resultado positivos en la maniobra de Patte (27). Finalmente se realizó el test de impingement de Neer (inyección de 1 mL de triamcinolona 20 mg/mL, mezclado con 6 mL de mepivacaina10 mg/mL), y los participantes debían tener un resultado positivo en la prueba para ser incluidos en el estudio. El criterio de exclusión fue: presencia de malignidad verificada radiológicamente; osteoartritis en la articulación del hombro (glenohumeral); os acromiale que estuviera disminuyendo el espacio subacromial; artritis acromioclavicular; fracturas previas en el complejo del hombro o cirugía de hombro en el lado afectado, o ambos; poliartritis clínicamente verificada, artritis reumatoidea, fibromialgia, inestabilidad en cualquier articulación del hombro, hombro congelado, o síntomas en la columna cervical y pseudoparálisis; haber recibido inyección de corticosteroides en los tres meses anteriores por el presente problema; o incapacidad para entender sueco oralmente y por escrito. Todos los pacientes dieron su consentimiento informado por escrito después de que recibieron la información por vía oral y escrita por parte del especialista en ortopedia en la visita de inclusión.
Procedimientos
Un fisioterapeuta independiente preparó la secuencia de asignación aleatoria de los tratamientos previamente. Se preparó igual cantidad de cada alternativa de tratamiento, 55 de cada uno, y fueron colocadas en sobres opacos. Luego los sobres fueron mezclados a mano y numerados. En la visita de inclusión, el especialista en ortopedia (HB) asignó un código consecutivamente a los pacientes. La asignación del tratamiento se realizó en la primera visita al fisioterapeuta, dentro de dos semanas de la visita de inclusión. Este procedimiento se utilizó para asegurar la asignación a ciego del especialista en ortopedia que se desempeñaba como asesor. El fisioterapeuta investigador recibió el sobre con el código correspondiente que revelaba la alternativa de tratamiento asignada en un despacho central cerrado con llave justo antes de que los participantes se presentaran para uno de los dos tratamientos: ejercicios específicos (grupo de ejercicio específicos) o ejercicios inespecíficos (grupo de ejercicios control).
Intervenciones
Ambos grupos
Todos los pacientes recibieron una inyección de corticoesteroides subacromial en la visita de inclusión, de acuerdo a lo que se realiza en la práctica usual. Los ejercicios se introdujeron dos semanas después de la inyección. Ambos grupos recibieron información completa sobre el estado de sus hombros, consejos ergonómicos y corrección de la postura. Los participantes visitaron al fisioterapeuta de la investigación (TH) una vez por semana durante las primeras dos semanas y una vez cada dos semanas durante las siguientes 10 semanas (un total de siete visitas). La primera visita duró aproximadamente 60 minutos y las visitas posteriores duraron 30 minutos. Entre estas sesiones supervisadas, los participantes realizaron ejercicios en casa una vez o dos veces por día durante 12 semanas. Ambos grupos completaron un diario de ejercicios para supervisar la adhesión.
Grupo de ejercicios específicos
El programa se basó en la última bibliografía científica (23,28, 29) y en la experiencia clínica y se centró en ejercicios de fortalecimiento excéntricos para el manguito rotador y ejercicios concéntricos/excéntricos para los estabilizadores de la escápula. El programa consistió en seis ejercicios diferentes: dos ejercicios excéntricos para el manguito rotador (supraespinoso, infraespinoso y teres menor), tres ejercicios concéntricos/excéntricos para los estabilizadores de la escápula (trapecio medio y bajo, romboideo y serrato anterior) y un estiramiento posterior del hombro. Cada ejercicio de fortalecimiento se repitió 15 veces en tres series, dos veces por día durante ocho semanas. El estiramiento posterior del hombro se realizó durante 30-60 segundos y se repitió tres veces, dos veces por día. De la semana ocho a la semana 12, los ejercicios se repitieron una vez por día. Los ejercicios fueron ajustados individualmente y progresaron con aumentos en la carga externa usando pesos y bandas de caucho elásticas en la visita al fisioterapeuta una vez, semana de por medio, durante el todo el período de rehabilitación. En los casos en que fuera necesario, el fisioterapeuta realizó tratamiento manual para estirar la cápsula glenohumeral posterior y el pectoral menor durante las visitas. Se usó un modelo de control del dolor (30) para encontrar la resistencia individual de cada paciente. No se permitió que los pacientes superaran el 5 en esta escala de 0 a 10 cuando realizaban los ejercicios; sin embargo, se les recomendó que sintieran un poco de dolor durante la carga. Después de la realización de una sesión de ejercicios, el aumento de dolor tenía que revertir a los niveles previos al ejercicio antes de realizar la próxima sesión; de lo contrario, la carga externa se disminuía. Se puso gran énfasis en señalar una buena postura (extensión de la espina torácica y los hombros retraídos) y en mantener esta posición durante los ejercicios. Después de la realización del programa de ejercicios específicos (después de 12 semanas), recomendamos que los participantes realizaran los ejercicios en casa diariamente durante otros dos meses. Una descripción más detallada del programa del ejercicio puede encontrarse en el apéndice en bmj.com.
Grupo de ejercicios control
El programa de ejercicio control consistió en seis ejercicios de movimiento inespecíficos para el cuello y los hombros sin ninguna carga externa (abducción de hombros en el plano frontal, retracción de hombros, elevación de hombros, retracción del cuello, estiramiento del trapecio superior y del pectoral mayor. Cada ejercicio de movimiento se repitió 10 veces y cada ejercicio de estiramiento fue repetido tres veces dos veces por día en casa y una vez semana de por medio en las visitas al fisioterapeuta. Los pacientes realizaron el mismo programa sin ninguna progresión durante todo el período de rehabilitación. Se supuso que el programa de ejercicios inespecíficos tenía un efecto limitado en los pacientes con síndrome de impingement subacromial y por consiguiente el mismo se utilizó como control.
Variables de medición y valoración
El mismo especialista en ortopedia registró las medidas de variables de medición primarias y secundarias en la visita de inclusión antes de que los pacientes empezaran con los ejercicios (línea de base) y después de tres meses, cuando los pacientes habían completado su programa de ejercicios. El especialista no supo durante todo el estudio a cual grupo habían sido asignados los sujetos.
En la visita de inclusión se registró la edad, sexo, duración de dolor subacromial, tratamiento previo, medicación, ocupación y duración de la licencia por enfermedad y expectativas de efectos del tratamiento (completamente recuperado, mucho mejor, no mejoró pero produjo algún alivio de los síntomas o ninguna expectativa de recuperación). Los pacientes clasificaron su carga de trabajo en una escala dicotómica de cuatro ítems en dos categorías: leve a moderada (no trabaja con los brazos por encima de los hombros) y modera a pesada (trabaja con los brazos por encima de los hombros). Al inicio del estudio (línea de base) utilizamos la escala de ansiedad y depresión del hospital (31) como una herramienta de tamizaje para el sufrimiento (distress) mental. Entre la inclusión y los tres meses de valoración se realizó un análisis de ultrasonido para monitorear el estado del manguito rotador (intacto, desgarro parcial o completamente desgarrado).
La variable principal de medición fue la puntuación obtenida en la valoración de funcionalidad de hombros de Constant-Murley (32). La puntuación está compuesta por mediciones objetivas (rango de movimiento y fuerza) y mediciones subjetivas (valoración de dolor, carga de trabajo y actividades de tiempo libre), que se resumen en un puntaje entre 0 y 100. El valor más alto indica una buena funcionalidad del hombro. Las variables secundarias se determinaron a través de los valores de incapacidad en brazos, hombros y manos, por una encuesta desarrollada para medir invalidez y síntomas de las extremidades superiores. Las valoraciones de pacientes se resumen en un puntaje entre 0 y 100. Un puntaje bajo indica una buena función de los hombros (33). Utilizamos una escala analógica visual (0-100 mm) para medir la intensidad del dolor percibida por el paciente en reposo, durante la actividad de los brazos y por la noche durante las 24 horas previas a cada evaluación (34) y utilizamos el instrumento EuroQol (EQ-5D y EQ VAS) para evaluar la calidad de vida relacionada a la salud (HRQL) (35).
En la valoración de seguimiento después de tres meses de haber finalizado el tratamiento, el especialista en ortopedia consultó a los pacientes si todavía deseaban o pensaban que necesitaban la cirugía. También se registró la impresión global del paciente de cambio en los síntomas debido al tratamiento en una escala de cinco puntos de Likert: peor, sin cambios, pequeña mejora, gran mejora o recuperado.
Cálculo de tamaño de la muestra
Calculamos el tamaño de nuestra muestra en función de la puntuación del test Constant-Murley. Estimamos que necesitábamos 82 pacientes para detectar una diferencia media de 10 puntos entre los grupos (19,36) con una variabilidad de 16 puntos (ß=0,80, dos colas α=0,05). Para compensar posibles abandonos, reclutamos 20 pacientes adicionales.
Análisis de los datos
Aplicamos el análisis de varianza de una vía para establecer las diferencias entre los grupos luego de tres meses de seguimiento, en las variables de medición primarias y secundarias utilizando escalas continuas, con ajuste para los niveles de la línea de base de las variables usando las diferencias grupales en el cambio medio desde la línea de base a los tres meses de seguimiento como variable dependiente.
La impresión global del paciente del cambio en los síntomas debidos al tratamiento fue dicotomizada en una gran mejora (mejora grande o recuperado) o sin mejora (ligeramente recuperado, sin cambio o mucho peor). Usamos el test X2 de Pearson para comparar los cambios dentro y entre los grupos, así como la proporción de pacientes que todavía querían o pensaban que necesitaban cirugía en el grupo respectivo en la valoración realizada a los tres meses. Comparamos el porcentaje de resultados exitosos entre los grupos calculando los cocientes de probabilidades y sus intervalos de confianza de 95% con regresión logística. Utilizamos el software estadístico SPSS (versión 18.0; SPSS, Chicago, IL) para todos los análisis.
RESULTADOS
Un total de 152 pacientes podían ser incluidos en el estudio; 102 pacientes cumplieron con los criterios de inclusión y dieron su consentimiento informado por escrito para participar. Tres semanas después de la inclusión, se excluyeron cinco pacientes: dos pacientes desarrollaron la condición de hombro congelado, la cual fue diagnosticada por el fisioterapeuta tres semanas después de la inclusión, y tres pacientes cambiaron su decisión de participar en el estudio y rechazaron la participación en la primera visita al fisioterapeuta argumentando falta de tiempo. Un total de 97 pacientes cumplieron con el protocolo de estudio desde el comienzo hasta la valoración de los tres meses y fueron incluidos en el análisis estadístico (Figura 2).
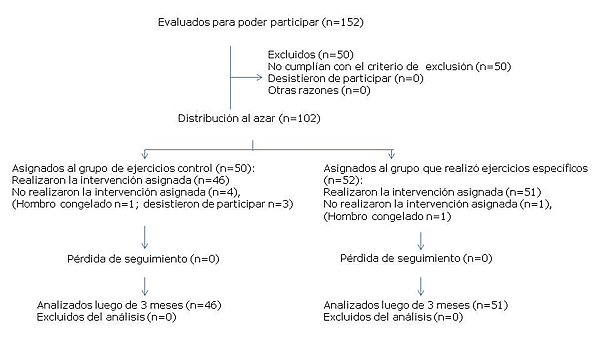
Figura 2. Descripción del flujo de participantes durante el estudio de efecto de una estrategia de ejercicios específicos sobre pacientes con síndrome de impingement subacromial.
No se observaron diferencias en las variables básicas al inicio del estudio, excepto que había más varones en el grupo de ejercicios específicos (Tabla 1), y no se observaron diferencias estadísticas entre los grupos en ninguna de las medidas de las variables en el inicio (línea de base) (Tabla 2). Ambos grupos tenían valores medios bajos en la escala de ansiedad y depresión del hospital, lo que indicaba un sufrimiento (distress) mental limitado (Tabla 1). Todos los pacientes incluidos en el estudio esperaban un efecto del tratamiento moderado o grande, y no se observaron diferencias significativas entre los dos grupos.
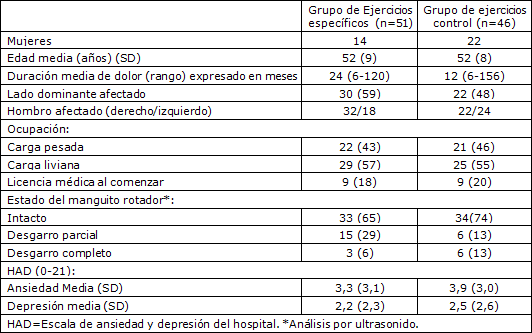
Tabla 1. Variables descriptivas de los dos grupos, establecidos de manera aleatoria, de pacientes con síndrome de impingemente subacromial. Los valores se expresan en forma de números (porcentajes) a menos que se exprese otra cosa.
El grupo de ejercicios específicos experimentó una mejora significativamente mayor que la experimentada por el grupo de ejercicios control en la variable principal (función del hombro y dolor evaluados con el puntaje Constant-Murley), con una diferencia media entre los grupos de 15 puntos (95% intervalo de confianza 8,5 a 20,6; Tabla 2). El cambio medio en la puntuación Constant-Murley fue 24 puntos (19 a 28) en el grupo de ejercicios específicos y 9 puntos (5 a 13) en el grupo de ejercicios control (Tabla 2).
El cambio medio en las puntuaciones de discapacidad de brazos, hombros y manos fue significativamente mayor en el grupo de ejercicios específicos que en el grupo de ejercicios control, con una diferencia media entre los grupos de 8 puntos (2,3 a 13,7; Tabla 2).
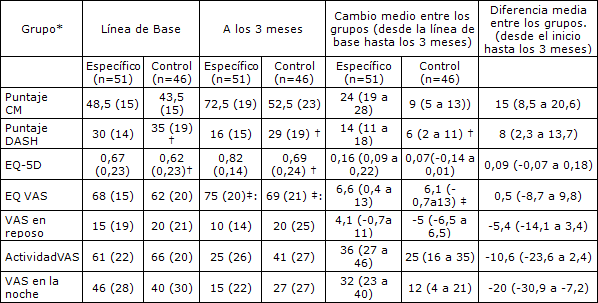
Tabla 2. Media (SD) de los grupos, cambio medio dentro de los grupos (intervalo de confianza de 95%), y diferencias medias (intervalo de confianza de 95%) entre los grupos con ajustes realizados en los valores de la línea de base.
*Grupos: Puntaje CM = Puntaje obtenido en la valoración de la funcionalidad de hombros de Constant-Murley con valores de 0-100 (100=funcionalidad de hombros máxima); Puntaje DASH =Puntaje de discapacidad de brazos, hombros y manos con valores de 0-100 (0=funcionalidad de hombros máxima); Índice EQ-5D con valores de 1 a -0,59 (-0,59= valor mas bajo de la calidad de vida relacionada a la salud); EQ-VAS con valores de 0-100 (0=valor mas bajo del estado de salud);
VAS=escala visual análoga 0-100 (0=ningún dolor). †n=44. ‡n=42. §n=49.
El cambio medio en las puntuaciones de las escalas visuales fue significativamente mayor en el grupo de ejercicios específicos que en el grupo de ejercicios controles durante la noche, con una diferencia media entre los grupos de 20 puntos (-30,9 a -7,2)). No observamos diferencias significativas en las escalas análogas visuales entre los grupos para el cambio medio en el dolor durante la actividad o durante el reposo (Tabla 2).
La calidad de vida relacionada a la salud, medida con el EQ-5D, fue significativamente mayor (P <0,001) en el grupo de ejercicios específicos que en el grupo de ejercicios control en la valoración que se realizó a los tres meses (Tabla 2). El cambio medio entre los grupos fue 0,09 (-0,07 a 0,18). No identificamos ninguna diferencia significativa entre los grupos en EQ-VAS (P=0,15).
Según la valoración global de los pacientes de cambio debido al tratamiento una cantidad significativamente mayor de pacientes en el grupo de ejercicios específicos informaron un resultado exitoso (definido como una gran mejora o recuperación) (69% (35/51) v 24% (11/46); cociente de probabilidades 7,6, 3,1 a 18,9; P <0,001). Una cantidad significativamente menor de pacientes en el grupo de ejercicios específicos escogió la cirugía como consecuencia (20% (10/51) v 63% (29/46); cociente de probabilidades de 7,7, 3,1 a 19,4; P <0,001).
Adhesión y co-intervenciones
Cada paciente debía cumplir un plan de seis a siete visitas al fisioterapeuta durante el período de ejercicio de 12 semanas. La mayoría de los pacientes (80%) en cada grupo asistieron a cinco o seis visitas. En el grupo de ejercicios específicos, 45 de los 51 pacientes completaron sus diarios de ejercicio y 44 de ellos perdieron menos de 15 días de los 84 días de ejercicio. Cuarenta y un pacientes de los 46 pacientes del grupo control completaron sus diarios de ejercicio y 40 de ellos perdieron menos de 15 días de los 84 días de ejercicio.
El número de pacientes que consumieron analgésicos o drogas antinflamatorias o ambos, durante el período de intervención fue similar en los dos grupos control ¿??(12/51 (24%) v 15/46 (33%)).
DISCUSION
Los pacientes con síndrome persistente de inmpingement subacromial experimentaron mejoras significativamente mayores en la función del hombro y en el dolor después de una estrategia de ejercicios específicos de 12 semanas de duración. En este estudio controlado y aleatorizado, la estrategia de ejercicios específicos, dirigidos al manguito rotador y a los estabilizadores de la escápula, se comparó con ejercicios inespecíficos. El programa de ejercicios influyó en la opción de los pacientes con respecto a la cirugía dado que una cantidad significativamente mayor de pacientes del grupo que realizó ejercicios específicos se retiró de la lista de espera para la cirugía.
Estos resultados positivos fueron logrados a pesar de que los participantes tenían síntomas persistentes que no habían respondido a por lo menos tres meses de tratamiento conservador previo (incluso tratamiento con ejercicios) antes de ser incluidos en el estudio.
Contenido de la estrategia de ejercicios específicos
Se cree que varios componentes en la estrategia de ejercicios específicos contribuyeron con estos resultados positivos. En primer lugar, el programa consistió en ejercicios excéntricos de fortalecimiento para el manguito rotador y ejercicios concéntricos/excéntricos para los estabilizadores de la escápula junto con movilización manual. El entrenamiento de fuerza excéntrico ha sido exitoso en el tratamiento de otras tendinitis, especialmente la del tendón de Aquiles y del tendón rotuliano (37,39). Sin embargo no está completamente claro por qué los ejercicios excéntricos son eficaces. Los ejercicios excéntricos podrían proporcionar un estímulo de remodelación mayor y también provocar daño a los nervios patológicos y a los nuevos vasos sanguíneos alrededor del tendón afectado (40). Dos estudios piloto recientes informaron efectos positivos (disminución del dolor y aumento en la funcionalidad del hombro) después de un período de 12 semanas de ejercicios excéntricos para el manguito rotador en pacientes con el síndrome de impingement subacromial (41,42). Así, los ejercicios excéntricos podrían ser un componente importante de la estrategia de rehabilitación. Se piensa que los ejercicios de fortalecimiento para los estabilizadores de la escápula normalizan la cinemática del hombro alterada en pacientes con el síndrome de impingement subacromial (43, 44) y, por consiguiente, reducen el riesgo de impingement (4). Los músculos que actúan como estabilizadores de la escápula hacen que la escápula se transforme en una base estable para que los músculos del manguito rotador puedan actuar. Además también ajustan la cavidad glenoidea con la cabeza del humero durante los movimientos del brazo (45). Una combinación de ejercicios para el manguito rotador y los estabilizadores de la escápula se necesitan para minimizar el riesgo de impingement y optimizar la rehabilitación de los pacientes con síndrome de impingement subacromial. En nuestro estudio actual, los ejercicios se combinaron con movilización manual en los casos en que fuera necesario, lo que también se realizó en trabajos previos (13, 14, 21). Sin embargo con el objetivo actual y el diseño de este estudio, nosotros no pudimos evaluar el efecto de cada componente en la estrategia.
Explicación de los resultados
Se requiere una buena adhesión para lograr un efecto positivo con el tratamiento (46). Debido a que la falta de tiempo es una de las causas de la baja adhesión (47) asumimos que un número pequeño de ejercicios es beneficioso para una mejor adhesión. Nuestro programa consistió sólo en unos pocos ejercicios que podían ser realizados en un tiempo razonable. Además, las visitas de seguimiento regulares con los fisioterapeutas se centraron en una guía práctica para facilitar la correcta realización de los ejercicios. Se ha demostrado que el tratamiento con ejercicios supervisado es importante, especialmente en la fase temprana de la rehabilitación, cuando el paciente necesita apoyo para enfrentar el dolor y la discapacidad (48). Se permitió que los participantes sintieran dolor durante la carga, tal como lo recomienda el modelo de monitoreo del dolor (30) y se utilizó para determinar la progresión de la carga. El modelo también fue utilizado para ayudar a los pacientes a enfrentar su experiencia de dolor. Este modelo se utilizó con éxito en estudios previos en los que los pacientes padecían tendinopatías, para asegurar que el tratamiento con ejercicios era bien tolerado por los pacientes (30, 49). Esto incluso podría ser un factor relacionado a la dosis respuesta y ser importante para la eficacia.
La mejora significativa en la funcionalidad del hombro observada en el grupo de ejercicios específicos probablemente fue una respuesta al tratamiento. Poco se sabe sobre la recuperación natural en los pacientes con síndrome de impingement subacromial y dado que nosotros no incluimos un tercer grupo sin tratamiento, no podemos evaluar la influencia de la recuperación natural. Sin embargo los pacientes incluidos en el presente estudio, tenían síntomas persistentes con valores de incapacidad bajos en la línea de base, lo que se ha asociado con una pobre prognosis (50). Por lo tanto es improbable que la recuperación natural explique el efecto del tratamiento completo, lo que se apoya adicionalmente por las diferencias entre los grupos. El efecto del tratamiento total también es afectado por el efecto del placebo. Se cree que la atención, el tratamiento activo (51) y las expectativas positivas (52) contribuyen con el efecto del placebo. Los pacientes desconocían a cual tratamiento habían sido asignados y tenían el mismo número de sesiones individuales con el fisioterapeuta. Además, las expectativas sobre los efectos del tratamiento no fueron diferentes entre los grupos de tratamiento y no pueden explicar los resultados favorables para el grupo de ejercicios específicos.
Por otra parte, todos los pacientes recibieron una inyección de corticosteroides, según lo establecido en la práctica actual y en la evidencia publicada (53, 54). Aunque ambos grupos informaron una disminución significativa del dolor con el tiempo, los participantes del grupo de ejercicios específicos informaron una disminución significativamente mayor; por lo tanto un efecto positivo de la inyección de corticosteroides no puede ser el único factor responsable de la mejora.
Pensamos que la propia opción del paciente sobre la cirugía es el resultado del efecto positivo del tratamiento pero esto debe ser interpretado con cautela. Factores tales como la información proporcionada por consejo de los ortopedistas podrían influir en esta opción. Por consiguiente esta información fue estandarizada, poniendo énfasis en que ninguno de los tratamientos existentes era superior.
Comparación con otros estudios
El grupo con ejercicios específicos experimentó un gran efecto del tratamiento, reflejado por un cambio medio de 24 puntos en la principal variable de medición (puntaje de Constant-Murley) después de tres meses. Estos resultados son comparables con los resultados informados por otros autores, uno o dos años después de la cirugía de descompresión subacromial artroscópica (12, 36, 55). Además la impresión global de cambio de los pacientes debida al tratamiento informada por el grupo de ejercicios específicos (69% mucho mejor o recuperado) es comparable con los índices de éxito informados por los pacientes un año después de la descompresión subacromial artroscópica (75%) (56). Los resultados positivos de una mejor funcionalidad del hombro y menor dolor coinciden con lo informado en estudios previos que informaron un efecto positivo de las estrategias de ejercicio (12, 57,59). Sin embargo, un estudio realizado por Bennell et al en el cual se usó una estrategia que incluía tratamiento manual, no informo un efecto inmediato después del tratamiento (60). Debido a que algunas revisiones sistemáticas recientes han expresado objeciones sobre los métodos de los estudios previos, no existe un consenso general con respecto al tratamiento con ejercicios de pacientes con síndrome de impingement subacromial. Las principales objeciones han sido el trabajo a ciego de los asesores, los tamaños muestrales pequeños y descripciones insuficientes de los programas de ejercicio, por ejemplo de la dosis y adhesión al protocolo de ejercicios (13,15). Además, los estudios que evalúan la eficacia de tratamiento con ejercicios en pacientes con síndrome de impingement subacromial persistente que están en lista de espera para la cirugía son escasos. Dos estudios piloto evaluaron los ejercicios excéntricos para manguito rotador y observaron resultados favorables. Aproximadamente 60-70% de los pacientes se retiraron de la lista de espera (41,42). En el estudio presente, un porcentaje aun más alto rechazó la cirugía (80% de los pacientes en el grupo de ejercicios específicos). Virta et al informaron que sólo 10 de 97 pacientes necesitaron la cirugía después de 12 semanas de ejercicios de fortalecimiento (61). Sin embargo al diseño de estudio, le faltó un grupo control. Dickens et al. evaluaron la realización de fisioterapia en pacientes en la lista de espera para la cirugía, e informaron que 26% de los pacientes en el grupo de intervención se retiraron de la lista de espera, mientras que todos los pacientes del grupo control requirieron cirugía (57). Pero dado que su programa de ejercicios no fue estandarizado y no se describió con detalle el volumen, la dosis y la progresión, los resultados no pueden ser comparados con los nuestros. Otros estudios han comparado el tratamiento con ejercicios con la cirugía y han informado resultados positivos exitosos similares después de 12 meses (12, 19, 20). Todos estos estudios usaron el régimen supervisado por Bohmer et al (62) y han contribuido con la recomendación que los ejercicios se utilicen como abordaje de primera línea. El estudio presente en el cual analizamos una nueva estrategia para aquellos pacientes en quienes los tratamientos con ejercicios previos han fallado, aporta una valiosa información para el manejo de pacientes con síndrome de impingement subacromial persistente.
Fortalezas y limitaciones del estudio
Las fortalezas del estudio presente son el estricto diseño del estudio, la buena asistencia de los participantes y el trabajo exitoso con la asignación de los tratamientos a ciego. Además, el protocolo de ejercicios estandarizado provee una guía sobre el volumen, dosis y progresión que permite la aplicación en la práctica cotidiana. El estudio también tiene algunas limitaciones. En el tratamiento participó sólo un fisioterapeuta y no trabajó a ciego con la asignación de los tratamientos lo que disminuye la validez externa de los resultados. Sin embargo, la interacción con el fisioterapeuta fue similar en ambos grupos, y todos los pacientes recibieron la guía y fueron animados a realizar los ejercicios en casa diariamente. El seguimiento de tres meses fue una opción pragmática, en parte basada en la experiencia clínica que las mejoras con los programas de ejercicio normalmente se producen dentro de ese tiempo, con un tiempo de espera para la cirugía de tres meses. Por otra parte todos los pacientes fueron reclutados a partir de la lista de espera de cirugía de una clínica de ortopedia, lo que podría afectar la validez externa de los resultados, aunque se supone que los pacientes que fueron enviados de cuidados primarios a un especialista de ortopedia, en la región de Östergötland (población 427 106, Comité Central de Estadística 2009) son representativos de la población estudiada. Los pacientes de cuidados primarios con el síndrome de impingemente subacromial tienen una mejor prognosis debido a mejores parámetros en la línea de base y a un dolor de menor duración (50) que la población estudiada. Por consiguiente, esta estrategia de ejercicios específicos también podría ser eficaz en esta población. Este efecto positivo del tratamiento debe ser demostrado en las instalaciones de cuidados primarios con un seguimiento mas largo antes de su posible aplicación en cuidados primarios.
CONCLUSION
Una estrategia de ejercicios específicos, centrados en ejercicios de fortalecimiento excéntricos para el manguito rotador y ejercicios concéntricos/excéntricos para los estabilizadores de la escápula, es eficaz para reducir el dolor y mejorar la funcionalidad del hombro en pacientes con síndrome impingement subacromial persistente. Por extensión, esta estrategia de ejercicio reduce la necesidad de realizar la descompresión subacromial artroscópica dentro del período de tiempo de tres meses usado en el estudio.
Agradecimientos
Agradecemos el apoyo y la contribución del departamento de fisioterapia y ortopedia del Hospital Universitario en Linköping, Suecia. También agradecemos a Henrik Magnusson por su colaboración con todos los análisis estadísticos.
Contribuyentes: TH, HB, BÖ, LA, y KJ concibieron y diseñaron el protocolo de estudio. KJ y BÖ procuraron el financiamiento del proyecto. TH y KJ diseñaron las intervenciones de fisioterapia. TH realizó los análisis estadísticos con la ayuda de un profesional de la estadística del departamento de medicina y ciencias de salud. HB fue el asesor que realizó las asignaciones en ciego TH bosquejó el manuscrito, y BÖ, HB, LA y KJ contribuyeron con el manuscrito. Todos los autores leyeron y aprobaron el manuscrito final. KJ es garante/ aval.
Financiamiento: Esta investigación no recibió ningún financiamiento específico de ninguna agencia de fondos públicos, comerciales, o sectores sin fines de lucro. TH recibe financiamiento parcial por el consejo de investigaciones del sur este de Suecia (FORSS).
Intereses de competencia: Todos los autores completaron el formulario de declaración ICMJE en www.icmje.org/coi_disclosure.pdf (disponible a pedido del autor correspondiente) y declaran: no recibir apoyo de ninguna organización por el trabajo enviado, no poseer ninguna relación financiera con ninguna organización que pudiera tener interés en el trabajo enviado en los tres años previos; no poseen ninguna otra relación o actividades que podrían haber influido en el trabajo enviado.
Aprobación ética: El estudio fue aceptado por el comité de ética en Linköping (dnr: M124-07), y todos los participantes dieron su consentimiento informado
Distribución de datos: El autor correspondiente pone a disposición los protocolos de fisioterapia, códigos estadísticos, y conjunto de datos.
Lo que ya se sabe del tema
El síndrome impingement de hombros es una de las afecciones mas comunes de los hombros y causa dolor y pérdida de función
La primera opción de tratamiento es conservadora, a menudo con programas de diferentes ejercicios; todavía carecemos de evidencia conclusiva que apoye la eficacia de estos programas.
Lo que este estudio agrega
Esta estrategia de ejercicios específicos es eficaz para mejorar la funcionalidad del hombro y el dolor en los pacientes con síndrome de impingement subacromial persistente en quienes el tratamiento conservador previo ha fallado. Por extensión, esto podría reducir la necesidad de cirugía en un lapso de tres meses
El protocolo de ejercicios estandarizado proporciona una guía sobre el volumen, dosis y progresión que permite su aplicación en la práctica cotidiana
Referencias
1. Seitz AL, McClure PW, Finucane S, Boardman ND 3rd, Michener LA (2011). Mechanisms of rotator cuff tendinopathy: intrinsic, extrinsic, or both?. Clin Biomech (Bristol, Avon); 26:1-12
2. Ludewig PM, Cook TM (2000). Alterations in shoulder kinematics and associated muscle activity in people with symptoms of shoulder impingement. Phys Ther; 80:276-91
3. Cools AM, Witvrouw EE, Mahieu NN, Danneels LA (2005). Isokinetic scapular muscle performance in overhead athletes with and without impingement symptoms. J Athl Train; 40:104-10
4. Kibler WB (2006). Scapular involvement in impingement: signs and symptoms. Instr Course Lect; 55:35-43
5. Tyler TF, Nicholas SJ, Roy T, Gleim GW (2000). Quantification of posterior capsule tightness and motion loss in patients with shoulder impingement. Am J Sports Med; 28:668-73
6. Lewis JS, Green A, Wright C (2005). Subacromial impingement syndrome: the role of posture and muscle imbalance. J Shoulder Elbow Surg; 14:385-92
7. Bullock MP, Foster NE, Wright CC (2005). Shoulder impingement: the effect of sitting posture on shoulder pain and range of motion. Man Ther; 10:28-37
8. Miranda H, Viikari-Juntura E, Martikainen R, Takala EP, Riihimaki H (2001). A prospective study of work related factors and physical exercise as predictors of shoulder pain. Occup Environ Med; 58:528-34
9. Frost P, Bonde JP, Mikkelsen S, Andersen JH, Fallentin N, Kaergaard A, et al (2002). Risk of shoulder tendinitis in relation to shoulder loads in monotonous repetitive work. Am J Ind Med; 41:11-8
10. Johansson K, Oberg B, Adolfsson L, Foldevi M (2002). A combination of systematic review and clinicians’ beliefs in interventions for subacromial pain. Br J Gen Pract; 52:145-52
11. Brox JI, Gjengedal E, Uppheim G, Bohmer AS, Brevik JI, Ljungren AE, et al (1999). Arthroscopic surgery versus supervised exercises in patients with rotator cuff disease (stage II impingement syndrome): a prospective, randomized, controlled study in 125 patients with a 2 1/2-year follow-up. J Shoulder Elbow Surg; 8:102-11
12. Haahr JP, Ostergaard S, Dalsgaard J, Norup K, Frost P, Lausen S, et al (2005). Exercises versus arthroscopic decompression in patients with subacromial impingement: a randomised, controlled study in 90 cases with a one year follow up. Ann Rheum Dis; 64:760-4
13. Green S, Buchbinder R, Hetrick S (2003). Physiotherapy interventions for shoulder pain. Cochrane Database Syst Rev; 2:CD004258
14. Kromer TO, Tautenhahn UG, de Bie RA, Staal JB, Bastiaenen CH (2009). Effects of physiotherapy in patients with shoulder impingement syndrome: a systematic review of the literature. J Rehabil Med; 41:870-80
15. Kelly SM, Wrightson PA, Meads CA (2010). Clinical outcomes of exercise in the management of subacromial impingement syndrome: a systematic review. Clin Rehabil; 24:99-109
16. Ellman H (1987). Arthroscopic subacromial decompression: analysis of one- to three-year results. Arthroscopy; 3:173-81
17. Coghlan JA, Buchbinder R, Green S, Johnston RV, Bell SN (2008). Surgery for rotator cuff disease. Cochrane Database Syst Rev; 1:CD005619
18. Morrison DS, Frogameni AD, Woodworth P (1997). Non-operative treatment of subacromial impingement syndrome. J Bone Joint Surg Am; 79:732-7
19. Brox JI, Staff PH, Ljunggren AE, Brevik JI (1993). Arthroscopic surgery compared with supervised exercises in patients with rotator cuff disease (stage II impingement syndrome). BMJ; 307:899-903
20. Ketola S, Lehtinen J, Arnala I, Nissinen N, Westenius H, Sintonen H, et al (2009). Does arthroscopic acromioplasty provide any additional value in the treatment of shoulder impingement syndrome? : a two-year randomised controlled trial. J Bone Joint Surg Br; 91:1326-34
21. Michener LA, Walsworth MK, Burnet EN (2004). Effectiveness of rehabilitation for patients with subacromial impingement syndrome: a systematic review. J Hand Ther; 17:152-64
22. Dorrestijn O, Stevens M, Winters JC, van der Meer K, Diercks RL (2009). Conservative or surgical treatment for subacromial impingement syndrome? A systematic review. J Shoulder Elbow Surg; 18:652-60
23. Kuhn JE (2009). Exercise in the treatment of rotator cuff impingement: a systematic review and a synthesized evidence-based rehabilitation protocol. J Shoulder Elbow Surg; 18:138-60
24. Neer CS 2nd, Welsh RP (1997). The shoulder in sports. Orthop Clin North Am; 8:583-91
25. Hawkins RJ, Kennedy JC (1980). Impingement syndrome in athletes. Am J Sports Med; 8:151-8
26. Jobe FW, Jobe CM (1983). Painful athletic injuries of the shoulder. Clin Orthop Relat Res; 1:117-24
27. Leroux JL, Thomas E, Bonnel F, Blotman F (1995). Diagnostic value of clinical tests for shoulder impingement syndrome. Rev Rhum Engl Ed; 62:423-8
28. Cools AM, Dewitte V, Lanszweert F, Notebaert D, Roets A, Soetens B, et al (2007). Rehabilitation of scapular muscle balance: which exercises to prescribe?. Am J Sports Med; 35:1744-51
29. Ellenbecker TS, Cools A (2010). Rehabilitation of shoulder impingement syndrome and rotator cuff injuries: an evidence-based review. Br J Sports Med; 44:319-27
30. Thomee R (1997). A comprehensive treatment approach for patellofemoral pain syndrome in young women. Phys Ther; 77:1690-703
31. Zigmond AS, Snaith RP (1983). The hospital anxiety and depression scale. Acta Psychiatr Scand; 67:361-70
32. Constant CR, Murley AH (1987). A clinical method of functional assessment of the shoulder. Clin Orthop Relat Res; 214:160-4
33. Hudak PL, Amadio PC, Bombardier C (1996). Development of an upper extremity outcome measure: the DASH (disabilities of the arm, shoulder and hand) [corrected]. The upper extremity collaborative group (UECG). Am J Ind Med; 29:602-8
34. Carlsson AM (1983). Assessment of chronic pain. I. Aspects of the reliability and validity of the visual analogue scale. Pain; 16:87-101
35. Rabin R, de Charro F (2001). EQ-5D: a measure of health status from the EuroQol group. Ann Med; 33:337-43
36. Andersen NH, Sojbjerg JO, Johannsen HV, Sneppen O (1999). Self-training versus physiotherapist-supervised rehabilitation of the shoulder in patients treated with arthroscopic subacromial decompression: a clinical randomized study. J Shoulder Elbow Surg; 8:99-101
37. Magnussen RA, Dunn WR, Thomson AB (2009). Nonoperative treatment of midportion Achilles tendinopathy: a systematic review. Clin J Sport Med; 19:54-64
38. Kingma JJ, de Knikker R, Wittink HM, Takken T (2007). Eccentric overload training in patients with chronic achilles tendinopathy: a systematic review. Br J Sports Med; 41:e3
39. Jonsson P, Alfredson H (2005). Superior results with eccentric compared to concentric quadriceps training in patients with jumper’s knee: a prospective randomised study. Br J Sports Med; 39:847-50
40. Rees JD, Wolman RL, Wilson A (2009). Eccentric exercises; why do they work, what are the problems and how can we improve them?. Br J Sports Med; 43:242-6
41. Bernhardsson S, Klintberg IH, Wendt GK (2011). Evaluation of an exercise concept focusing on eccentric strength training of the rotator cuff for patients with subacromial impingement syndrome. Clin Rehabil; 25:69-78
42. Jonsson P, Wahlstrom P, Ohberg L, Alfredson H (2006). Eccentric training in chronic painful impingement syndrome of the shoulder: results of a pilot study. Knee Surg Sports Traumatol Arthrosc; 14:76-81
43. Cools AM, Witvrouw EE, Mahieu NN, Danneels LA (2005). Isokinetic scapular muscle performance in overhead athletes with and without impingement symptoms. J Athl Train; 40:104-10
44. McClure PW, Michener LA, Karduna AR (2006). Shoulder function and 3-dimensional scapular kinematics in people with and without shoulder impingement syndrome. Phys Ther; 86:1075-90
45. Cools AM, Witvrouw EE, Declercq GA, Danneels LA, Cambier DC (2003). Scapular muscle recruitment patterns: trapezius muscle latency with and without impingement symptoms. Am J Sports Med; 31:542-9
46. Deutscher D, Horn SD, Dickstein R, Hart DL, Smout RJ, Gurtvitz M, et al (2009). Associations between treatment processes, patient characteristics, and outcomes in outpatient physical therapy practice. Arch Phys Med Rehabil; 90:1349-63
47. Trost SG, Owen N, Bauman AE, Sallis JF, Brown W (2002). Correlates of adults’ participation in physical activity: Review and update. Med Sci Sports Exerc; 34:1996-2001
48. Thorstensson CA, Roos EM, Petersson IF, Arvidsson B (2006). How do middle-aged patients conceive exercise as a form of treatment for knee osteoarthritis?. Disabil Rehabil; 28:51-9
49. Silbernagel KG, Thomee R, Eriksson BI, Karlsson J (2007). Continued sports activity, using a pain-monitoring model, during rehabilitation in patients with achilles tendinopathy: a randomized controlled study. Am J Sports Med; 35:897-906
50. Thomas E, van der Windt DA, Hay EM, Smidt N, Dziedzic K, Bouter LM, et al (2005). Two pragmatic trials of treatment for shoulder disorders in primary care: generalisability, course, and prognostic indicators. Ann Rheum Dis; 64:1056-61
51. Krogsboll LT, Hrobjartsson A, Gotzsche PC (2009). Spontaneous improvement in randomized clinical trials: meta-analysis of three-armed trials comparing no treatment, placebo and active intervention. BMC Med Res Methodol; 9:1
52. Crow R, Gage H, Hampson S, Hart J, Kimber A, Thomas H (1999). The role of expectancies in the placebo effect and their use in the delivery of health care: a systematic review. Health Technol Assess; 3:1-96
53. Buchbinder R, Green S, Youd JM (2003). Corticosteroid injections for shoulder pain. Cochrane Database Syst Rev; 1:CD004016
54. Arroll B, Goodyear-Smith F (2005). Corticosteroid injections for painful shoulder: a meta-analysis. Br J Gen Pract; 55:224-8
55. Soyer J, Vaz S, Pries P, Clarac JP (2003). The relationship between clinical outcomes and the amount of arthroscopic acromial resection. Arthroscopy; 19:34-9
56. Patel VR, Singh D, Calvert PT, Bayley JI (1999). Arthroscopic subacromial decompression: Results and factors affecting outcome. J Shoulder Elbow Surg; 8:231-7
57. Dickens VA, Williams JL, Bhamra MS (2005). Role of physiotherapy in the treatment of subacromial impingement syndrome: a prospective study. Physiotherapy; 91:159-64
58. Camargo PR, Haik MN, Ludewig PM, Filho RB, Mattiello-Rosa SM, Salvini TF (2009). Effects of strengthening and stretching exercises applied during working hours on pain and physical impairment in workers with subacromial impingement syndrome. Physiother Theory Pract; 25:463-75
59. Lombardi I,Jr, Magri AG, Fleury AM, Da Silva AC, Natour J (2008). Progressive resistance training in patients with shoulder impingement syndrome: a randomized controlled trial. Arthritis Rheum; 59:615-22
60. 60 Bennell K, Wee E, Coburn S, Green S, Harris A, Staples M, et al (2010). Efficacy of standardized manual therapy and home exercise programme for chronic rotator cuff disease: randomized placebo controlled trial. BMJ; 340:c2756
61. Virta L, Mortensen M, Eriksson R, Möller M (2009). How many patients with subacromial impingement syndrome recover with physiotherapy? A follow-up study of a supervised exercise programme. Adv Physiother; 11:166-73
62. Bohmer AS, Staff PH, Brox JI (1998). Technical clinical note. Supervised exercises in relation to rotator cuff disease (impingement syndrome stages II and III): a treatment regimen and its rationale. Physiother Theory Pract; 14:93-105