Estabilización Lumbar: Una Aproximación Basada en Evidencias Científicas para el Atleta con Dolor Lumbar
Morey J Kolber y Kristina Beekhuizen
Nova Southeastern University, Ft. Lauderdale, Florida.
Artículo publicado en el journal PubliCE, Volumen 0 del año 1930.
Publicado 15 de diciembre de 2008
Resumen
Palabras clave: columna vertebral, estabilización, dolor en la región inferior de la espalda, transverso del abdomen, multífido
INTRODUCCION
Aproximadamente el 60-80% de la población adulta experimenta o experimentará un episodio de dolor en la espalda inferior (LBP) en algún momento de sus vidas (13, 49, 58, 65). Sin embargo, el curso natural de estos episodios es favorable, ya que más del 80% de los individuos se recupera dentro de las 4-6 semanas independientemente de si siguieron o no algún tipo de tratamiento (49, 75). Si bien el curso natural es favorable, la tasa de LBP reportada en la literatura es de entre un 58% y un 90% (13, 29, 49, 72, 73). El LBP solo es superado por el resfrío respecto de la cantidad de consultas médicas, y los costos del LBP en algunas sociedades exceden los costos combinados de la diabetes y las enfermedades coronarias (49). Desde un punto de vista económico, el costo total del LBP, incluyendo factores sociales, excede los u$s 40 billones por año (20, 49, 75). El LBP no se limita solamente a la población no deportiva, ya que aquellos individuos que realizan actividades deportivas pueden verse afectados por esta condición a una frecuencia igual o mayor a la de la población general (6, 15, 23, 50, 58, 64, 71). En comparación con la población general, existen deportes específicos tales como el levantamiento de pesas y el fútbol americano que están asociados con una alta incidencia de condiciones degenerativas, fracturas por estrés y lesiones en la columna lumbar (3, 6, 23, 36, 37, 44). Los atletas que realizan deportes que involucran altas cargas sobre la columna tienen un mayor riesgo de sufrir espondilolisis (fracturas por estrés en las placas interarticulares) y una mayor inestabilidad de la porción inferior de la espalda (22, 25, 26, 40, 41, 59, 70). Las fracturas por estrés y la inestabilidad de la columna han sido identificadas como factores de riesgo de LBP en la población deportiva (22, 36, 37). Las diferentes intervenciones para el tratamiento de atletas con LBP se basan en los diferentes dogmas educacionales de los entrenadores, de los clínicos o de los especialistas en el entrenamiento de la fuerza y el acondicionamiento. Existen diferentes opiniones respecto de cuáles son los ejercicios óptimos para el tratamiento del LBP (19). Entre las diferentes intervenciones para el tratamiento de atletas, la estabilización de la columna ha recibido considerable atención y, por lo tanto, será el foco de esta discusión. En el presente artículo se discutirán las investigaciones relacionadas con la estabilización de la columna, los cambios musculares asociados con los desórdenes de la columna lumbar y se propondrá un programa de estabilización lumbar en base a las evidencias científicas discutidas. Los métodos que se presentarán en el presente artículo para lograr la estabilización lumbar son aplicables tanto a la población de deportistas recreacionales como de deportistas de rendimiento.
Etiología y Factores de Riesgo
La etiología del LBP es multifactorial, y más del 50% de los casos reportados parecen no tener una razón aparente (43). Los factores de riesgo de LBP relacionados con el rendimiento muscular en la población general y en la población deportiva incluyen el retraso en la activación muscular, la desmejora del control muscular, la reducción del a resistencia de la musculatura extensora y la debilidad de la musculatura extensora en comparación con la musculatura flexora (1, 2, 5, 8, 9, 45, 51, 57, 62). En la literatura se han reportado casos de lesiones en la región inferior de la espalda en actividades tales como el entrenamiento con pesas, la gimnasia, el rugby y otros deportes tales como el fútbol americano (3, 23, 36, 37, 63, 64). En el fútbol americano, el riesgo de desarrollar dolor lumbar se incrementa con el incremento en los años de participación en el deporte (23). Las condiciones específicas tales como los cambios degenerativos tempranos y las fracturas por estrés de la columna lumbar son más comunes en los jugadores de fútbol americano que en la población general (3, 23, 36, 37). Las lesiones en la región inferior de la espalda se han atribuido al entrenamiento con pesas tanto recreacional como competitivo, y se han reportado casos en todos los grupos de edades, incluyendo adolescentes (3, 63). Según la observación de los autores, los atletas experimentan episodios recurrentes de LBP debido a su propensión por entrenar a pesar del dolor y a enfocarse más en el rendimiento que en la prevención.
Definiciones
Estabilizadores de la Columna. Músculos principalmente responsables de generar movimiento, incluyendo el erector de la columna, los oblicuos externos, el cuadrado lumbar y el recto del abdomen (4).
Estabilizadores Locales de la Columna. Son los músculos con inserciones a nivel intravertebral y que son capaces de proveer estabilidad intersegamental (61). El multífido, el transverso del abdomen y los oblicuos internos son clasificados como estabilizadores locales (61).
Multífido Lumbar (Figura 1). Es musculatura profunda de la columna responsable de la extensión de la misma y de la postura cuando se contrae en forma bilateral, y de la rotación cuando actúa en forma unilateral (53, 77). Se origina en el sacro, la espina ilíaca y el proceso transverso de la columna, abarca 2-4 segmentos y se inserta en los procesos espinosos por encima del nivel de origen (42). La musculatura multífida es responsable de de la estabilidad segmental de la región lumbar ya que es capaz de proveer rigidez y control de la zona neutral (29, 55, 76).
Inestabilidad Segmental Lumbar. (a) Pérdida de control o movimiento excesivo en un segmento de la zona neutral (57); (b) reducción de la capacidad del sistema estabilizador para mantener la zona neutral dentro de los límites fisiológicos; (c) pérdida de rigidez entre los segmentos de movimiento de manera que las cargas normales resultan en dolor o estrés (27). La inestabilidad segmental puede ser causada por debilidad, enfermedades degenerativas, pérdida de tensión pasiva y lesión.
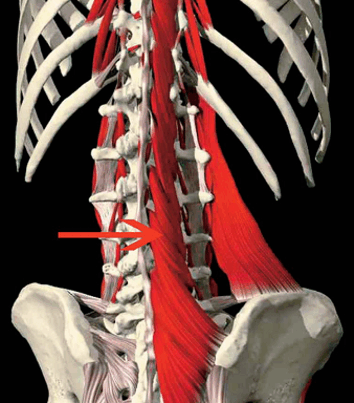
Figura 1. Grupo muscular multífido. Se encuentra en contacto directo con las vértebras (Copyright © Primal Pictures Ltd.,www.primalpictures.com).
Extensones de la Columna (Figura 2). Son los músculos ubicados en la parte posterior de la columna vertebral y responsables de la extensión activa de la misma y del control excéntrico de la flexión. Los erectores de la columna son el grupo más grande de extensores de la columna (53).
Flexores de la Columna. Son los músculos ubicados en la región anterior y lateral de la pelvis y la columna vertebral responsables de la flexión activa de la columna contra la gravedad. Los flexores de contraen isométricamente para estabilizar las costillas y la pelvis durante movimientos de levantamiento, de empuje y de tracción. Los flexores de la columna incluye la musculatura abdominal, el psoas mayor y los oblicuos internos/externos cuando actúan en forma bilateral (53).
Zona Neutral de la Columna. Rango de desplazamiento próximo a la posición neutral de los segmentos de la columna en donde se requiere de una resistencia mínima de las estructuras osteoligamentosas. La zona neutral se puede incrementar por lesiones, degeneración de las articulaciones, pérdida de rigidez pasiva, debilidad o inhibición de la musculatura estabilizadora (57). Cuando se produce el incremento de la zona neutral, la columna se vuelve inestable (57).
Ejercicios para la Estabilización de la Columna. Ejercicios diseñados para reclutar los músculos capaces de incrementar la estabilidad de la columna (11) y la rigidez de la zona a través del incremento de los patrones de activación muscular. La estabilidad de la columna es deseable para la prevención de la movilidad aberrante de la zona neutral, reduciendo así el dolor y la desmejora asociada con la inestabilidad y el riesgo de lesión.
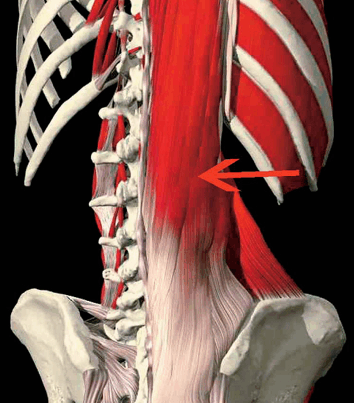
Figura 2. Musculatura extensora de la columna en la región inferior de la espalda (Copyright © Primal Pictures Ltd.,www.primalpictures.com).
Transverso del Abdomen (Figura 3). Es la musculatura profunda del abdomen orientada en forma transversal y responsable de la estabilización local. Se origina en la superficie interna de las 6 costillas inferiores, el diafragma, la fascia toracolumbar y la cresta ilíaca y se inserta en la línea alba del recto del abdomen (42). La acción de este músculo es arrastrar la pared abdominal hacia la columna, manteniendo los niveles de presión intra-abdominal e impartiendo tensión a la columna dorsolumbar y sacroilíaca (32-34, 55, 56, 61).
Diagnóstico
A pesar de los avances tecnológicos, la identificación de las causas específicas del LBP no es del todo posible (27, 46, 49, 52, 68, 69) y la búsqueda de métodos válidos para diagnosticar y tratar el LBP continúa siendo una prioridad de la investigación. Si bien existen una multitud de condiciones, no es poco común que la fuente de LBP siga siendo elusiva a pesar del diagnóstico (52, 68, 69). Los diagnósticos clínicos más comunes son: osteoartritis, desórdenes discogénicos, estenosis espinal, anormalidades articulares, desórdenes facetarios y sacroilíacos, desgarros ligamentosos, contracturas musculares e inestabilidad de la columna.
El diagnóstico Mecánico del LBP en base a la clasificación de pacientes en subgrupos relevantes mediante la utilización de algoritmos y grupos de evaluación (13, 46, 49, 68, 69, 74, 78–80) ha mostrado ser prometedor en las áreas de desórdenes discogénicos (14, 79), desórdenes facetarios (78, 79) y síndrome sacroilíaco (79, 80). Los métodos para diagnosticar la causa de LBP; sin embargo, están más allá de los fines del presente artículo. Los déficits en la fuerza, el tamaño, la densidad, la coordinación y la activación de la musculatura estabilizadora luego de una lesión lumbar o de un episodio de LBP, son causas confirmadas en la literatura (1, 10, 11, 15–18, 35, 38, 39, 47, 60, 61, 66, 67), lo cual ha aumentado la credibilidad de los enfoques diseñados para fortalecer y estabilizar la columna lumbar luego de una lesión.
Estabilización Lumbar
Las intervenciones para tratar a atletas con LBP con frecuencia entran en contradicción con la rutina de entrenamiento, ya que si bien los atletas continuarán entrenando hasta su punto de tolerancia, a la vez son estimulados a esforzarse más allá de sus límites con ejercicios específicos del deporte, mientras que la estabilización muscular intrínseca no representa una prioridad de entrenamiento. Las rutinas para tratar y/o prevenir el LBP incluyen ejercicios generales con una vuelta progresiva a los ejercicios específicos del deporte, el acondicionamiento de la musculatura de la columna y ejercicios para la estabilización de la misma. Los profesionales que diseñan programas de entrenamiento para atletas con LBP pueden o no prescribir ejercicios para la estabilización de la columna como parte del programa de acondicionamiento, ya que el foco es que el atleta retorne al entrenamiento específico del deporte. Existe evidencia convincente para justificar la inclusión de ejercicios para la estabilización de la columna para individuos con LBP debido a la pérdida asociada de función muscular, atrofia y debilidad, así como también acerca de los diferentes beneficios relativos a la prevención de LBP (5–9, 11, 28–31, 33–35, 45, 51, 57, 62, 77). La estabilización de la columna esencialmente consiste tanto de estabilización estática como dinámica. Cuando se levantan o empujan objetos pesados, la columna se posiciona de manera rígida para incrementar el torque y estabilizar el tronco, lo cual se denomina como estabilización estática y requiere principalmente de los estabilizadores generales. La estabilización dinámica, por otra parte, se presenta a través de la activación neurológica del sistema muscular, de las capacidades musculares y de la tensión pasiva. La estabilización dinámica requiere del reclutamiento coordinado de la musculatura de estabilización local (61). Luego de una lesión, con frecuencia se ve afectado el sistema de estabilización (28-30, 33, 34). Los objetivos de un programa para la estabilización de la columna son: (a) incrementar la capacidad del sistema muscular de estabilización para mantener la zona neutral de la columna dentro de sus límites fisiológicos (29, 55, 56, 61, 76); (b) incrementar la tolerancia de la región lumbar a las diferentes agresiones, a través del acondicionamiento de la musculatura específica; (c) restaurar el tamaño, la fuerza y la resistencia muscular; (d) restablecer la coordinación de la actividad muscular requerida para la prevención de la recurrencia y la restauración de la función (11, 28); y (e) reducir el dolor asociado con la inestabilidad de la columna.

Figura 3. El transverso del abdomen. Las fleches apuntan hacia las fibras musculares orientadas transversalmente detrás del recto del abdomen (Copyright © Primal Pictures Ltd., www.primalpictures.com).
Estructuras Responsables de la Estabilización
La estabilización de la columna se logra a través de estructuras pasivas y de los sistemas nervioso/muscular. Las estructuras pasivas con frecuencia son insuficientes para lograr por si solas la estabilización durante actividades dinámicas que pueden alterar la zona neutral, especialmente entre individuos con LBP. Debido a la relativa insuficiencia de los estabilizadores pasivos, los estabilizadores musculares deben satisfacer las necesidades de estabilización; sin embargo, en individuos con LBP, esta función con frecuencia se encuentra suprimida o inhibida. Las estructuras pasivas, incluyendo ligamentos, cápsulas y estructuras óseas, proveen la estabilización a través de la tensión, la congruencia ósea y la activación refleja de la musculatura estabilizadora. Las lesiones, los cambios degenerativos, y el alargamiento adaptativo de las estructuras pasivas, pueden reducir su capacidad para proveer la rigidez normal y la activación muscular refleja (66, 67), comprometiendo así la estabilidad. Cuando se ve comprometida la estabilidad en un segmento específico o en múltiples segmentos, se produce el incremento de la zona neutral. Este incremento puede potencialmente, (a) provocar aumento del dolor, (b) incrementar el riesgo de lesión a través de la supresión de la capacidad refleja de los estabilizadores y (c) reducir el rendimiento deportivo. En general se acuerda que todos los músculos de la columna cumplen un determinado papel en la estabilización de la misma (8, 21, 27), durante actividades intensas, tales como el levantamiento de grandes pesos o durante la práctica de deportes competitivos. En una columna saludable, la musculatura del tronco controla e inicia los movimientos, responde a perturbaciones en la carga y en la postura, provee rigidez, minimiza los movimientos aberrantes y provee una base estable para la actividad. Si bien todos los músculos del tronco desempeñan una función en la estabilización, ciertos músculos tienen una función más especializada que otros. La estabilización de la columna lumbar se logra a través de los músculos clasificados como estabilizadores locales (profundos e intrínsecos) o estabilizadores generales. Los estabilizadores locales de la columna han recibido considerable atención en la literatura científica debido a su capacidad para evitar que se produzcan movimientos fuera de la zona neutral de la columna. Además, la investigación indica que la capacidad de estabilización local se ve suprimida luego de un episodio de LBP, lo cual resalta la necesidad de acondicionar estos músculos. Según la experiencia de los autores, los atletas invariablemente realizan alguna forma de estabilización lumbar como parte de sus rutinas de entrenamiento; sin embargo, con frecuencia se hace mayor hincapié en los estabilizadores generales y no tanto en el área de la estabilización local.
Los estabilizadores generales incluyen al recto del abdomen, los extensores de la columna, los oblicuos externos, el cuadrado lumbar y el psoas. Los estabilizadores generales funcionan en respuesta a un esfuerzo voluntario durante el inicio del movimiento de la columna y durante actividades desafiantes que requieren la rigidez de la columna.
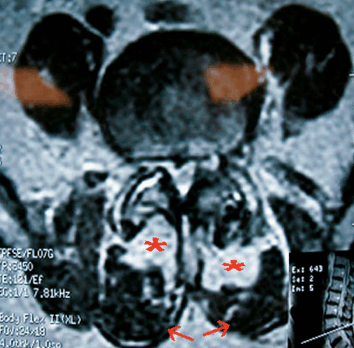
Figura 4. Infiltración de grasa (regiones blancas identificadas con un asterisco) del multífido en un individuo con dolor lumbar crónico. El multífido (*) se ubica detrás de los erectores de la columna (flechas).
La investigación se ha enfocado mucho en los extensores de la columna, particularmente en los erectores de la columna (2, 5, 7, 24, 62), el cual es en sí un estabilizador general. Los extensores de la columna sirven, como su nombre lo indica, para extender la columna lumbar y para mantener la lordosis natural y estabilizar la columna en posición rígida durante levantamientos y otras actividades que requieren de la estabilización lumbar. La evidencia sugiere que la población con LBP tiene una reducida resistencia y una atrofia mensurable de los extensores de la columna (10, 35, 39, 54). La debilidad de los extensores de la columna en relación con los flexores de la columna incrementa el riesgo de desarrollar LBP (45). Además, la reducción de la respuesta refleja en los extensores de la columna en reacción al movimiento y en comparación con los flexores de la columna, puede predisponer a la lesión (9). Por último, la evidencia sugiere que el incremento de la fuerza de los extensores de la columna puede reducir la probabilidad de desarrollar LBP (5, 24, 51).
La función de los estabilizadores locales es proveer una base estable en preparación o anticipación a movimientos del tronco y las extremidades. Los estabilizadores locales cumplen el rol de estabilizar la columna cuando se desafía la integridad de la zona neutral de la columna. En una columna saludable, la contracción de los músculos que cumplen la función de estabilizadores locales es automática y es precipitada por el movimiento de las extremidades o el tronco, mientras que en una columna lesionada esta activación está suprimida o tiene un retraso significativo. Los músculos estabilizadores locales incluyen el multífido (Mult), el transverso del abdomen (TrA) y los oblicuos internos. El Mult es un músculo profundo que mantiene la postura, y produce la extensión y la rotación de la columna. Además, el Mult se contrae en anticipación a un movimiento de las extremidades y del tronco para proveer una base estable. En una columna lumbar saludable, el Mult provee estabilización a nivel local y mantiene la zona neutral teórica (55, 66, 67, 76). Existe evidencia que sugiere que el Mult sufre cambios patológicos luego de un episodio de LBP, tales como la supresión de la activación, atrofia, infiltración grasa (Figura 4), y debilidad (11, 30, 29, 38, 47, 60, 77). El TrA aplana y comprime la pared abdominal. El TrA se activa invariablemente en anticipación al movimiento del tronco y las extremidades para promover la estabilización de la columna lumbar (31-34), similarmente a la función del Mult. La debilidad o el retraso en la activación del TrA puede afectar directamente la estabilización local de la columna. La investigación ha reportado una reducida capacidad de activación en el músculo Tra de sujetos con LBP (16, 31, 33, 34) así como también una reducción en la tasa de LBP para aquellas personas que son capaces de restaurar la capacidad de contracción del TrA (28). Entre los clínicos y los especialistas en el entrenamiento de la fuerza y el acondicionamiento, se acepta que todos los músculos que rodean la columna proveen algún grado de estabilización durante la realización de actividades físicas. Si bien algunos autores concuerdan en que la población atlética requiere de un enfoque comprehensivo para el acondicionamiento de los músculos estabilizadores, los atletas con LBP requieren la atención de músculos específicos. Los erectores de la columna, el Mult y el TrA han recibido gran atención en la literatura especializada debido a sus funciones como estabilizadores y a los déficits asociados luego de un episodio de LBP. Por esta razón, estos músculos serán el centro de la discusión siguiente.
Programa para Mejorar la Estabilización
Los individuos con LBP se recuperan en diferentes tiempos, dependiendo de la naturaleza de su lesión, del diagnóstico y de la capacidad de recuperación sin que se agrave su condición. Debido a la naturaleza competitiva del deporte, a los factores de riesgo de LBP y la prevalencia de LBP, se deben incorporar ejercicios para la mejora de la estabilización de la columna tanto en los programas de entrenamiento como de rehabilitación.
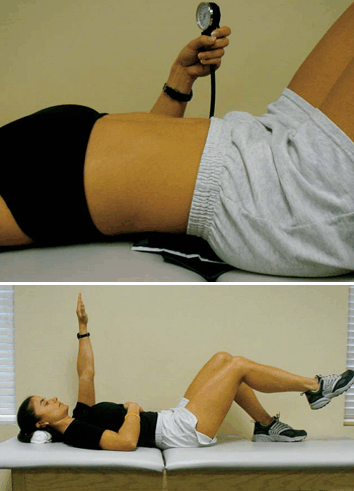
Figura 5. Ejercicio de aplanamiento abdominal en posición de decúbito supino con lordosis natural utilizando un esfingomanómetro para monitorear la posición (arriba). Ejercicio de aplanamiento abdominal en posición de decúbito supino con lordosis natural combinado con flexión simultánea de una extremidad superior y una extremidad inferior (abajo).
El programa de estabilización propuesto aquí incluye tres etapas progresivas. El programa se enfoca en la musculatura de estabilización local (en la fase uno), progresando hasta incluir los estabilizadores generales en la etapa final. La progresión a través de las tres etapas depende de la capacidad del atleta, del nivel de dolor y del estadío de la lesión. En los casos en que el programa de estabilización se utilice en forma preventiva, el atleta puede progresar acorde a su capacidad para dominar los ejercicios. Sin embargo, la progresión de cada individuo será diferente ya que las tareas iniciales pueden requerir más sesiones en algunos individuos debido a la supresión de la actividad muscular asociada con el LBP.
Se recomienda que este programa forme parte de un programa de acondicionamiento comprehensivo e individualizado. Se debería realizar diariamente durante la etapa uno debido a que la activación neural es esencial para dominar las tareas requeridas. Posteriormente se puede reducir la frecuencia a tres sesiones semanales durante la etapa tres ya que el atleta retornará a sus entrenamientos habituales y realizará la rutina como parte del programa global de entrenamiento.
Etapa 1
Todos los participantes comienzan el programa con la etapa 1, la cual incluye tres ejercicios. El nivel de acondicionamiento de los individuos no influenciará directamente su capacidad para activar la musculatura local luego de un episodio de LBP, y por lo tanto, la etapa uno es de vital importancia. El objetivo de la etapa uno es activar los músculos que realizan la estabilización local sin la compensación de los grandes estabilizadores generales. Esta etapa requiere de la activación neural y de la coordinación muscular. El objetivo final de la etapa uno es mantener la co-contracción de los estabilizadores locales a la vez que se realizan movimientos alternados y rápidos de las extremidades en el plano sagital. El ejercicio 1 (Figura 5 arriba) se denomina aplanamiento abdominal en posición de decúbito supino. Se le pide al atleta que se recueste sobre su espalda, con sus caderas y rodillas flexionadas a 45º, y con una lordosis natural en la columna lumbar. Se lleva el esfigmomanómetro hasta 30-40 mm de Hg y se lo coloca bajo la columna. Una vez en posición, se le pide al atleta que lleve su abdomen hacia arriba y hacia abajo. Además, se le pide al atleta que no contenga la respiración y que mantenga la lordosis natural. La lectura en el esfigmomanómetro debe mantenerse relativamente constante a través de todo el ejercicio. Si el individuo altera la lordosis aplanando la espalda, se producirá una variación en la lectura del esfigmomanómetro que servirá de señal para que el individuo reasuma la lordosis natural. Este ejercicio activa tanto el TrA al aplanar el abdomen como el Mult al mantener la lordosis. Se realizan 10 repeticiones de 30 segundos. Una vez que se domina el ejercicio, la co-contracción que se lleva a cabo durante el mismo se utiliza para las siguientes progresiones del programa.
El ejercicio 2 implica el mantenimiento de la co-contracción del TrA y del Mult a la vez que se realiza un movimiento alternado y rápido de flexión de brazos en 3-5 series de 1 minuto. La investigación ha identificado una contracción anticipatoria del TrA y del Mult en respuesta a los movimientos de las extremidades superiores e inferiores (32-34). Una vez que se toleran los movimientos de las extremidades superiores (ES), se le instruye al individuo que realice el movimiento alternado de flexión de caderas con una duración aproximada de 6-12 s manteniendo la co-contracción del TrA y del Mult. Una vez que el atleta es capaz de mantener la co-contracción del TrA y del Mult durante movimientos de las extremidades superiores e inferiores, la tarea se da como dominada y el individuo puede avanzar al siguiente ejercicio.

Figura 6. Ejercicio en cuadrupedia con co-contracción del transverso del abdomen y del multífido (arriba). Ejercicio en cuadrupedia con co-contracción y extensión simultánea de una extremidad superior y una extremidad inferior (abajo).
El ejercicio 3 (Figura 5 abajo) requiere que el atleta mantenga la co-contracción y la lordosis natural a la vez que se realiza un movimiento rápido y alterando de flexión de brazos y caderas en posición de decúbito supino. El procedimiento implica levantar simultáneamente el brazo izquierdo y la extremidad inferior derecha seguido del levantamiento de la extremidad superior derecha y de la extremidad inferior izquierda. Esto se lleva a cabo por 3 series de 20 repeticiones o 3-5 repeticiones de 1 minuto. El atleta puede avanzar a la etapa dos, una vez que muestra la capacidad para mantener la co-contracción del Mult y del TrA a la vez que realiza movimientos de las extremidades superiores e inferiores sin experimentar dolor.
Etapa 2
La progresión a la etapa 2 implica la realización de ejercicios que requieren de la co-contracción del TrA y del Mult en posiciones diferentes, con el reclutamiento adicional de los erectores de la columna, y la musculatura extensora del hombro y la cadera. El ejercicio 1 (Figura 6 arriba) requiere que el individuo asuma la posición de cuadrupedia manteniendo la co-contracción de los estabilizadores locales. Se le pide al individuo que flexione un brazo y que luego alterne ambos brazos rítmicamente. Una vez que se domina el ejercicio se cambia la flexión de los brazos por la flexión de las caderas manteniendo la co-contracción de los estabilizadores locales.
El ejercicio 2 (Figura 6 abajo) requiere que el individuo asuma la posición de cuadrupedia y eleve alternada y simultáneamente una extremidad superior y una extremidad inferior (brazo derecho y pierna izquierda y luego brazo izquierdo y pierna derecha), manteniendo la co-contracción del TrA y del Mult. Una vez que el ejercicio se lleva a cabo de acuerdo con las recomendaciones dadas, se producirá la activación de los estabilizadores locales y generales. Para este ejercicio se realizan 3 series de 20 repeticiones o 10 repeticiones manteniendo la posición durante 10 segundos. El individuo debe demostrar la capacidad para mantener la posición en forma estable a la vez que mantiene la co-contracción del TrA y del Mult antes de pasar al siguiente ejercicio. El ejercicio 3 es el mismo que el ejercicio 2 con la adición de lastres en los tobillos. La adición de lastres en los tobillos desafiará la musculatura estabilizadora incrementando la activación muscular cuando se eleva la pierna, así como también el desequilibrio relativo del peso entre la extremidad superior e inferior.
Etapa 3
La etapa final requiere que el participante mantenga la tensión abdominal y la lordosis natural durante la realización de ejercicios diseñados para reclutar los estabilizadores generales. Los tres ejercicios en la etapa 3 son considerados igualmente complejos y pueden ser realizados a medida que se incrementa la tolerancia de los individuos, aplicando para esto el principio de la progresión. El ejercicio 1 (Figura 7) requiere que el individuo se coloque en posición de decúbito prono sobre una camilla. Primero el sujeto tensiona el abdomen y luego comienza a levantar el tronco de la camilla mediante la extensión de la columna hasta el límite de la extensión, pero siempre manteniendo la tensión abdominal. En este ejercicio no hace falta estabilizar los pies ya que el ejercicio está diseñado para que sea realizado de manera controlada, buscando que el esfuerzo lo realicen principalmente los extensores de la columna. Para este ejercicio se puede incrementar la dificultad colocando almohadas debajo de la cintura, para así incrementar el rango de movimiento, o también extendiendo los brazos por sobre la cabeza o utilizando lastres en las muñecas a la vez que se mantienen los brazos extendidos por sobre la cabeza.
El ejercicio 2 (Figura 8) requiere que el individuo asuma la posición de “puente lateral” (48) tradicionalmente utilizada para fortalecer el cuadrado lumbar.
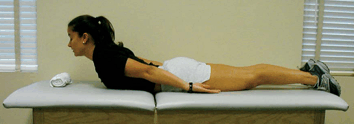
Figura 7. Extensión de tronco en posición de decúbito prono con tensión abdominal.
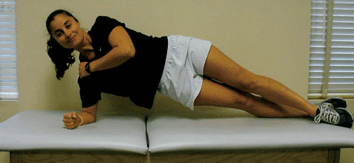
Figura 8. Ejercicio de “puente lateral” manteniendo la tensión abdominal.
Para el ejercicio 2 se requiere que los participantes se coloquen de costado con las rodillas extendidas. Posteriormente el individuo debe levantar las caderas de la camilla y tratar de colocar su cuerpo recto manteniendo el peso del mismo con los brazos y los pies. Además se les debe instruir a los individuos que mantengan la co-contracción del TrA y del Mult y que mantengan la posición durante 10 segundos, repitiendo el ejercicio 10 veces. Este ejercicio debe realizarse con ambos lados del cuerpo. Para aumentar la dificultad del ejercicio se le pide a los participantes que levanten un brazo hacia el frente (Figura 9 arriba) y luego hacia arriba (Figura 9 abajo) a la vez que se mantiene la posición de puente lateral y la co-contracción del TrA y del Mult.
El ejercicio 3 (Figura 10) requiere que el individuo se coloque de pie sobre una superficie inestable, tal como una tabla de equilibrio, lo que provocará el reclutamiento de la musculatura de estabilización a través de perturbaciones en la postura. Cuando el sujeto se encuentra sobre la superficie estable, se le instruye para que realice una ligera flexión de rodillas y caderas a la vez que mantiene la co-contracción de los estabilizadores locales. Durante este ejercicio, también se le instruye al individuo que realice una flexión rápida y alternada de los brazos para así aumentar la dificultad del ejercicio. Para incrementar más aun la dificultad se pueden utilizar mancuernas durante el movimiento de los brazos. Para este ejercicio se realizan 2-5 repeticiones de 1 minuto. A media que se domina el ejercicio, se puede incrementar el peso de las mancuernas y pedirle al sujeto que cierre los ojos para incrementar más la dificultad y provocar un mayor desafío a los estabilizadores locales.
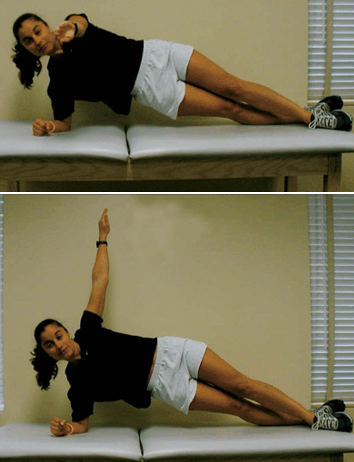
Figura 9. Ejercicio en posición de “puente lateral” con tensión abdominal y movimiento horizontal de la extremidad superior (arriba). Ejercicio en posición de “puente lateral” con tensión abdominal y movimiento de la extremidad superior hacia arriba (abajo).
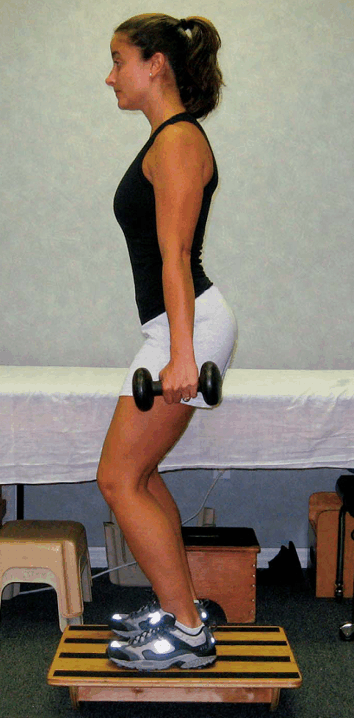
Figura 10. Ejercicio de estabilización sobre superficie inestable con mantenimiento de la co-contracción del multífido y del transverso del abdomen, y flexión alternada de las extremidades superiores.
CONCLUSION
El LBP es una condición común que puede afectar a los deportistas más que a la población general. Los individuos involucrados en el diseño de programas de entrenamiento para atletas con historia de LBP con frecuencia son los médicos, los terapeutas, los entrenadores y los especialistas en el entrenamiento de la fuerza y el acondicionamiento. Si bien las intervenciones comúnmente son específicas del deporte y basadas en la perspicacia de los especialistas, es una práctica común recomendar ejercicios para los estabilizadores generales. Si bien los ejercicios para los estabilizadores generales son útiles para el acondicionamiento de los músculos de la columna, los ejercicios específicamente diseñados para activar los estabilizadores locales son de gran importancia debido a los documentados cambios patológicos que se producen en estos músculos luego de o asociados con el LBP. Además, existe evidencia que respalda los beneficios preventivos asociados con el entrenamiento de los estabilizadores locales y de los extensores de la columna. Los ejercicios para la estabilización de la columna, cuando se realizan de acuerdo con las progresiones dadas en el presente artículo, no requieren de equipamientos especiales o de mucho espacio, y pueden progresar de acuerdo con la capacidad y la curva de aprendizaje de cada individuo, siendo además seguros y aplicables para las condiciones de la columna lumbar más comunes experimentadas por los atletas. Por último, los ejercicios para la estabilización lumbar recomendados aquí y, dado los riesgos de LBP asociados con algunos deportes, pueden prescribirse como parte de un programa general de acondicionamiento.
Puntos Clave
La literatura científica ha identificado la importancia de los ejercicios para la estabilización local en el tratamiento del LBP.
Los extensores de la columna, el Mult y el TrA se ven adversamente afectados luego de un episodio de LBP.
El LBP está asociado con una reducción de la activación del Mult y del TrA.
El LBP está asociado con la atrofia del Mult y de la musculatura extensora de la columna.
El entrenamiento de los músculos Mult y TrA reduce la ocurrencia de LBP.
Referencias
1. Alaranta, H., H. Hurri, M. Heliovaara, A. Soukka, And R. Harju (1994). Non-dynamometric trunk performance tests: Reliability and normative data. Scand. J. Rehabil. Med. 26:211215
2. Alaranta, H., S. Luoto, M. Heliovaara, and H. Hurri (1995). Static back endurance and the risk of low-back pain. Clin. Biomech. 10:323324
3. Alexander, M.J (1995). Biomechanical aspects of lumbar spine injuries in athletes: A review. Can. J. Appl. Sport Sci. 10:120
4. Bergmark, A (1989). Stability of the lumbar spine. A study in mechanical engineering. Acta. Orthopaedica Scandinavica. 230:S20S24
5. Biereng-Sorenson, F (1984). Physical measurements as risk factors for low-back trouble over a one year period. Spine. 9:106119
6. Bono, C.M (2004). Low-back pain in athletes. J. Bone Joint. Surg. Am. 86:382 396
7. Carpenter, D.M., and B.W. Nelson (1999). Low back strengthening for the prevention and treatment of low back pain. Med. Sci. Sports Exerc. 31:1824
8. Cholewicki, J., and S.M. Mcgill (1996). Mechanical stability of the in vivo lumbar spine: Implications for injury and chronic low back pain. Clin. Biomech. (Bristol, Avon).11:115
9. Cholewicki, J., S.P. Silfies, R.A. Shah, H.S. Greene, N.P. Reeves, K. Alvi, and B. Goldberg (2005). Delayed trunk muscle reflex responses increases the risk of low back injuries. Spine. 30:26142620
10. Cooper, R.G., W.F. St Clair, and M.I. Jayson (1992). Radiographic demonstration of paraspinal muscle wasting in patients with chronic low back pain. Br. J. Rheumatol. 31:389394
11. Danneels, L.A., G.G. Vanderstraeten, D.C. Cambier, E.E. Witvrouw, J. Borgois, W. Dankaerts, and H.J. Decuyper (2001). Effects of three different training modalities on the cross sectional area of the lumbar multifidus muscle in patients with chronic low back pain. Br. J. Sports Med. 35:186191
12. De Girolamo, G (1991). Epidemiology and social costs of low back pain and fibromyalgia. Clin. J. Pain. 7(Suppl. 1):S1S7
13. Delitto, A., R.E. Erhard, and R.W. Bowling (1995). A treatment based classification approach to low back syndrome: Identifying and staging patients for conservative treatment. Phys. Ther. 75:470489
14. Donelson, R., C. Aprill, R. Medcalf, and W. Grant (1997). A prospective study of centralization of lumbar and referred pain: A predictor of symptomatic discs and anular competence. Spine. 22:11151122
15. Engelhardt, M., I. Reuter, J. Freiwald, T. Bohme, and A. Halbsguth (1997). Spondylolysis and spondylolisthesis and sports. Orthopade. 26:755759
16. Ferreira, P.H., M.L. Ferreira, and P.W. Hodges (2004). Changes in recruitment of the abdominal muscles in people with low back pain. Ultrasound measurement of muscle activity. Spine. 29:25602566
17. Ferreira, P.H., M.L. Ferreira, C.G. Maher, R.D. Herbert, and K. Refshauge (2006). Specific stabilization exercise for spinal and pelvic pain: A systematic review. Aust. J. Physiother. 52:7988
18. Flicker, P.L., J.L. Fleckstein, K. Ferry, J. Payne, C. Ward, T. Mayer, R.W. Parkey, and R.M. Peshock (1993). Lumbar muscle usage in chronic low back pain. Magnetic resonance image evaluation. Spine. 18:582586
19. Foster, N., K. Thompson, D. Baxter, and J.M. Allen (1999). Management of nonspecific low back pain by physiotherapists in Britain and Ireland. Spine. 24:13321342
20. Frymoyer, J.W., and W.L. Catsbaril (1991). An overview of the incidences and costs of low back pain. Orthop. Clin. North Am. 2:263271
21. Gardner-Morse, M.G., I.A. Stokes, and J.P. Laible (1995). Role of muscles in lumbar spine stability in maximum extensor efforts. J. Orthop. Res. 13:802808
22. Garry, J.P., and J. Mcshane (1998). Lumbar spondylolysis in adolescent athletes. J. Fam. Pract. 47:145149
23. Gundewall, B., M. Liljeqvist, and T. Hansson (1993). Primary prevention of back symptoms and absence from work. A prospective randomized study among hospital employees. Spine.18: 58794
24. Halvorsen, T.M., S. Nilsson, and P.H. Nakstad (1996). Stress fractures. Spondylolysis and spondylolisthesis of the lumbar vertebrae among young athletes with back pain. Tidsskr. Nor. Laegeforen. 116:19992001
25. Harvey, J., and S. Tanner (1991). Low back pain in young athletes. A practical approach. Sports . Med. 12:394406
26. Hicks, G.E., J.M. Fritz, A. Delitto, and S.M. Mcgill (2005). Preliminary development of a clinical prediction rule for determining which patients with low back pain will respond to a stabilization exercise program. Arch. Phys. Med. Rehabil. 86:17531762
27. Hides, J.A., G.A. Jull, and C.A. Richardson (2001). Long-term effects of specific stabilizing exercises for firstepisode low back pain. Spine. 26:E243E248
28. Hides, J.A., C.A. Richardson, and G.A. Jull (1996). Multifidus muscle recovery is not automatic after resolution of acute, first-episode low back pain. Spine. 21:27632769
29. Hides, J.A., M.J. Stokes, M. Saide, G.A. Jull, and D.H. Cooper (1994). Evidence of lumbar multifidus muscle wasting ipsilateral to symptoms in patients with acute/subacute low back pain. Spine. 19:165172
30. Hodges, P.W., and C.A. Richardson (1996). Inefficient muscular stabilization of the lumbar spine associated with low back pain. A motor control evaluation of transverse abdominis. Spine. 21:26402650
31. Hodges, P.W., and C.A. Richardson (1997). Contraction of the abdominal muscles associated with movement of the lower limb. Phys. Ther. 77:132 141
32. Hodges, P.W., and C.A. Richardson (1998). Delayed postural contraction of transversus abdominis in low back pain associated with movement of the lower limb. J. Spinal. Disord. 11:46 56
33. Hodges, P.W., and C.A. Richardson (1999). Altered trunk muscle recruitment in people with low back pain with upper limb movement at different speeds. Arch. Phys. Med. Rehabil. 80:10051012
34. Hultman, G., M. Nordin, H. Saraste, and H. Ohlsen (1993). Body composition, endurance, strength, crosssectional area, and density of MM erector spinae in men with and without low back pain. J. Spinal Disord. 6:114123
35. Iwamoto, J., H. Abe, Y. Tsukimura, and K. Wakano (2004). Relationship between radiographic abnormalities of lumbar spine and incidence of low back pain in high school and college football players: A prospective study. Am. J. Sports Med. 32:781786
36. Iwamoto, J., H. Abe, Y. Tsukimura, and K. Wakano (2005). Relationship between radiographic abnormalities of lumbar spine and incidence of low back pain in high school rugby players: A prospective study. Scand. J. Med. Sci. Sports. 15:163168
37. Kader, D.F., D. Wardlaw, and F.W. Smith (2000). Correlation between the MRI changes in the lumbar multifidus muscles and leg pain. Clin. Radiol. 55:145149
38. Kankaanpaa, M., S. Taimela, D. Laaksonen, O. Hanninen, and O. Airaksinen (1998). Back and hip extensor fatigability in chronic low back pain patients and controls. Arch. Phys. Med. Rehabil. 79:412417
39. Keene, J.S (1983). Low back pain in the athlete. From spondylogenic injury during recreation or competition. Postgrad. Med. 74:209213, 217
40. Keene, J.S., and D.S. Drummond (1985). Mechanical back pain in the athlete. Compr. Ther. 11:714
41. Kendall, F.P., and E.K. Mccreary (2005). Muscles Testing and Function With Posture and Pain (5th ed). Baltimore, MD: Lippincott Williams & Wilkins. pp. 165197
42. Kramer J (1990). Intervertebral Disk Diseases (2nd ed.). New York, NY: Thieme Medical Publishers. pp. 134
43. Kujala, U.M., J.J. Salminen, S. Taimela, A. Oksanen, and L. Jaakkola (1992). Subject characteristics and low back pain in young athletes and non-athletes. Med. Sci. Sports Exerc. 24:627632
44. Lee, J.H., Y. Hoshino, K. Nakamura, Y. Kariya, K. Saita, and K. Ito (1999). Trunk muscle weakness as a risk factor for low back pain. A 5-year prospective study. Spine. 24:5457
45. Long, A., R. Donelson, and T. Fung (2004). Does it matter which exercise? A randomized control trial of exercise for low back pain. Spine. 29:2593 2602
46. Mattilla, M., M. Hurme, H. Alaranta, L. Paljarvi, H. Kalimo, B. Falck, M. Lehto, S. Einola, and M. Jarvinen (1986). The multifidus muscle in patients with lumbar disc herniation. A histochemical and morphometric analysis of intraoperative biopsies. Spine. 11:732738
47. Mcgill, S.M., A. Childs, and C. Liebson (1999). Endurance times for low back stabilization exercises: Clinical targets for testing and training from a normal database. Arch. Phys. Med. Rehabil. 80:941944
48. Mckenzie R.A., and S. May (2003). The Lumbar Spine: Mechanical Diagnosis and Therapy (2nd ed.). Waikanae. New Zealand: Spinal Publications New Zealand Ltd
49. Mctimoney, C.A., and L.J. Micheli (2003). Current evaluation and management of spondylolysis and spondylolisthesis. Curr. Sports Med. Rep. 2:4146
50. Mooney, V., M. Kron, P. Rummerfield, and B. Holmes (1995). The effect of workplace based strengthening on low back injury rates: A case study in the strip mining industry. J. Occup. Rehab. 5:157167
51. Nachemson, A (1985). Advances in low-back pain. Clin. Orthop. 200:266278
52. Norkin, C.C., and P.K. Levange (1992). Joint Structure and Function. A Comprehensive Analysis (2nd ed.). Philadelphia: F.A. Davis Company. pp.125162
53. Oddsson, L.I., J.E. Giphart, R.J. Buijs, S.H. Roy, H.P. Taylor, and C.J. De Luca (1997). Development of new protocols and analysis procedures for the assessment of LBP by surface EMG techniques. J. Rehabil. Res. Dev. 34:41526
54. Panjabi, M (1992). The stabilizing system of the spine. Part 1 function, dysfunction, adaptation, and enhancement. J. Spinal Disord. 5:383389
55. Prentice W.E (1990). Rehabilitation Techniques in Sports Medicine. St. Louis, MO: Times Mirror/Mosby College Publishing. pp. 47, 151,164 168
56. Ralston, S. and M. Weir (1998). Suspecting lumbar spondylolysis in adolescent low back pain. Clin. Pediatr. (Phila.). 37:287293
57. Rantanen, J., M. Hurme, B. Falck, H. Alaranta, F. Nykvst, M. Lehto, S. Einola, and H. Kalimo (1993). The lumbar multifidus muscle five years after surgery for a lumbar intervertebral disc herniation. Spine. 18:56874
58. Richardson, R.A., C.J. Snijders, J.A. Hides, L. Damen, M.S. Pas, and J. Storm (2002). The relationship between the transverse abdominis muscles, sacroiliac joint mechanics, and low back pain. Spine. 27:399405
59. Rissanen, A., M. Heliovaara, H. Alaranta, S. Taimela, E. Malkia, P. Knekt, A. Reunanen, and A. Aromaa (2002). Does good trunk extensor performance protect against back related disability?. J. Rehabil. Med. 34:6266
60. Risser, W.L (1990). Musculoskeletal injuries caused by weight training. Guidelines for prevention. Clin. Pediatr. 29:305 310
61. Rossi, F., and S. Dragoni (1994). Lumbar spondylosis and sports. The radiological findings and statistical considerations. Radiol. Med. (Torino). 87:397 400
62. Schmidt, C.O., and T. Kohlmann (2005). What do we know about the symptoms of back pain? Epidemiological results on prevalence, incidence, progression and risk factors. Z. Orthop. Ihre. Grenzgeb.143:292298
63. Solomonow, M., B.H. Zhou, R.V. Baratta, Y. Lu, and M. Harris (1999). Biomechanics of increased exposure to lumbar injury caused by cyclic loading: Part 1. Loss of reflexive muscular stabilization. Spine. 24:24262434
64. Solomonow, M., B.H. Zhou, M. Harris, Y. Lu, and R.V. Baratta (1998). The ligamento-muscular stabilizing system of the spine. Spine. 23:2552 2562
65. Spitzer, W.O (1987). Scientific approach to the assessment and management of activity- related spinal disorders. A monograph for clinicians. Report of the Quebec Task Force on Spinal Disorders. Spine. 12:s1s59
66. Spitzer, W.O (1987). Approach to the problem. Spine.12:s9s11
67. Standaert, C.J., S.A. Herring, B. Halpern, and O. King (2000). Spondylolysis. Phys. Med. Rehabil. Clin. N. Am. 11:785803
68. Trainor, T.J., and M.A. Trainor (2004). Etiology of low back pain in athletes. Curr. Sports Med. Rep. 3:4146
69. Troup, J.D., J.W. Martin, and D.C. Lloyd (1981). Back pain in industry: A prospective survey. Spine.6:6169
70. Van Den Hoogen, H.J.M., B.W. Koes, J.T.M. Van Eijek, L.M. Bouter, and W. Deville (1998). On the course of low back pain in general practice: A one year follow-up study. Ann. Rheum. Dis. 57:1319
71. Von Korff, M (1994). Studying the natural history of back pain. Spine. 19:s2041 s2046
72. Waddell, G (1987). A new clinical model for the treatment of low back pain. Spine. 12:632644
73. Wilke, H.J., S. Wolf, L.E. Claes, M. Arand, and A. Wiesend (1995). Stability increase of the lumbar spine with different muscle groups. A biomechanical in vitro study. Spine. 20: 192198
74. Yoshihara, K., Y. Shirai, Y. Nakayama, and S. Uesaka (2001). Histochemical changes in the multifidus muscle in patients with lumbar intervertebral disc herniation. Spine. 26:622626
75. Young, S., and C.N. Aprill (2000). Characteristics of a mechanical assessment for chronic lumbar facet joint pain. J. Manual Manipulative. Ther. 8:7884
76. Young, S., C. Aprill, and M. Laslett (2003). Correlation of clinical examination characteristics with three sources of chronic low back pain. Spine. J. 3:460465
77. Young, S., M. Laslett, C.N. Aprill, and C. Kelly (2000). The sacroiliac joint: Comparing physical examination and diagnostic block arthrography. J. Orthop. Sports Phys. Ther. 30:A34