Recomendaciones para la actividad física en pacientes con cardiopatías
Publicado 4 de junio de 2016, 20:40
Ricard Serra Grima, Consol Lemonche Aguilera y Teresa Torrades Solé
Resumen
La presencia de cardiopatía no excluye la posibilidad de hacer ejercicio físico incluso de competición; por ello es preciso establecer un buen diagnóstico y conocer su repercusión funcional con los medios apropiados.
Las recomendaciones para realizar ejercicio físico con el fin de prevenir complicaciones son una referencia para que todos los médicos actúen con criterios similares en la valoración de un deportista.
Es difícil establecer el nivel de actividad física y por este motivo se prescribe gene-ralmente ejercicio físico con criterios más restrictivos que los que la enfermedad aconseja establecer.
Por otra parte, es importante insistir en que los niños, cuando juegan, hacen deporte y no controlan su intensidad. Es en estas situaciones y no en la actividad física programada dentro del deporte escolar o extraescolar donde puede existir más riesgo. No tiene lógica, por ejemplo, no dejar jugar a un niño al baloncesto cuando en su tiempo libre hace un esfuerzo más importante, en ocasiones extenuante, en otras actividades que están fuera de todo control.
La valoración funcional con pruebas de esfuerzo periódicas sigue siendo el método más importante en el seguimiento de las personas, niños o adultos, que hacen deporte con regularidad y tienen algún grado de limitación cardiovascular.
La restricción de la actividad física sin argumentos justificados y objetivos puede ocasionar más problemas que ventajas en el crecimiento y desarrollo del niño cuando se ha demostrado que la salud integral del niño incluye el ejercicio físico supervisado por técnicos en Educación Física.
La actividad física produce numerosos efectos beneficiosos para la salud en las personas sanas. La aplicación de programas de ejercicio físico en pacientes afectos de algún tipo de cardiopatía es una recomendación conveniente debido a que una prescripción adecuada no sólo no empeora el curso natural de la enfermedad, sino que por el contrario contribuye a una mejora del rendimiento general. El deporte de mantenimiento, incluso el de nivel competitivo, no está contraindicado en presencia de diferentes tipos de cardiopatía o HTA. Una valoración clínica y funcional apropiada en cada caso permitirá conocer el grado de repercusión durante el esfuerzo y establecer los límites del trabajo físico sin incrementar el riesgo de complicaciones.
Palabras clave: Ejercicio físico. Cardiopatías. Hipertensión arterial. Insuficiencia cardíaca. Trasplante cardíaco.
INTRODUCCIÓN
El objetivo prioritario de la actividad física es, por delante de otros argumentos que tienen también mucho interés, la ocupación del tiempo libre y de ocio. Una vez se ha establecido que existe relación inversa entre nivel de actividad física y cardiopatía coronaria, el interés del ejercicio físico sobrepasa el marco del tiempo libre como actividad recreativa y alcanza el ámbito de la salud en prevención primaria y secundaria.
Numerosos trabajos han demostrado la función que desempeña el ejercicio físico en la promoción de la salud cardiovascular. Éste es uno de los argumentos que se han utilizado para apoyar con plena convicción los programas de ejercicio físico entre la población cuyo estilo de vida es de predominio sedentario.
La actividad física que se lleva a cabo sin otro propósito que la ocupación de una parte del tiempo libre cubre los objetivos del entretenimiento, proporciona mayor sensación de bienestar si se realiza con moderación y genera beneficios para la salud. Los programas de ejercicio físico dirigidos a mejorar la capacidad física y, paralelamente, el estado de salud, requieren unos métodos más estructurados, similares a los que realiza un deportista de alto nivel competitivo. Para el diseño de un programa de entrenamiento en la población sedentaria o la que está afectada por algún tipo de cardiopatía, se ha de disponer de información sobre el estado de salud, repercusión funcional de la enfermedad y seguimiento de los programas. Es la base para que el incremento de la intensidad en el trabajo se realice bajo criterios, tanto objetivos como subjetivos, que garanticen una buena adaptación al esfuerzo.
La actividad física en personas con cardiopatía merece una consideración especial debido a que, habitualmente, realizan programas de ejercicio físico por propia iniciativa o por consejo médico muy limitados en volumen e intensidad de trabajo pese a que no existan razones objetivas para actuar en este sentido. Un nivel insuficiente de actividad física sin criterios apropiados que lo justifiquen puede ocasionar insatisfacción personal, además de no promover, en la medida de lo esperado, los efectos del ejercicio físico sobre la propia enfermedad.11
La actividad física en pacientes con cardiopatía congénita o adquirida se limita a programas de mantenimiento físico en los que el carácter competitivo es la excepción. Este aspecto no excluye que en el seguimiento de estos pacientes se realicen valoraciones de la capacidad funcional cuya información es de utilidad para comprobar la mejora de la adaptación al esfuerzo. Las modificaciones en el programa hay que establecerlas después de una prueba de esfuerzo que es la exploración básica en la orientación y valoración de los programas de ejercicio. La mejora de la adaptación al esfuerzo, la ausencia de cambios patológicos en el ECG y el comportamiento de la presión arterial son los parámetros más útiles para modificar aspectos del programa de manera que mejoren sus efectos sobre la salud sin que exista incremento del riesgo.
CARDIOPATÍA VALVULAR ADQUIRIDA
El diagnóstico clínico de una valvulopatía se establece mediante el examen físico, pero la valoración de la gravedad y su repercusión funcional requiere otras exploraciones. El ECG, la radiografía de tórax y el eco-Doppler son la base para determinar la gravedad por métodos no invasivos. Para conocer el grado de repercusión funcional se ha de practicar una prueba de esfuerzo con estudio de la función cardiopulmonar y, en ocasiones muy especiales, con estudios isotópicos para calcular la fracción de eyección ventricular durante el ejercicio. Con los métodos citados sólo en casos excepcionales se ha de recurrir a exploraciones invasivas. El método más avanzado de valoración de la función cardíaca durante el ejercicio es el sistema VEST que permite monitorizar el volumen sistólico y diastólico hasta el agotamiento.
Los estudios con eco-Doppler en deportistas de buen nivel de entrenamiento han demostrado la presencia de regurgitaciones plurivalvulares sin signos a la auscultación ni otros datos clínicos o funcionales acompañantes. En un estudio realizado en corredores de maratón, el 30% presentaba insuficiencia mitral por eco-Doppler. Enningún caso había repercusión clínica ni funcional valorable.
Los problemas que pueden plantear las alteraciones valvulares con repercusión funcional significativa en deportistas se resuelven cuando la actividad física que se prescribe se circunscribe a un programa de ejercicio físico para mejorar la salud con recomendaciones ajustadas a los datos clínicos y al resultado de las exploraciones complementarias, especialmente la prueba de esfuerzo.
Estenosis mitral
Las medidas de prevención de la fiebre reumática en la infancia establecidas hace más de treinta años han conseguido reducir la prevalencia de sus secuelas hasta el punto de que son raros, en nuestro medio, los nuevos casos de afectación valvular reumática.
Desde el punto de vista de la prescripción de ejercicio físico, la estenosis mitral no forma parte del grupo de cardiopatías con riesgo de muerte súbita. La sintomatología que presentan estos pacientes les impide desarrollar una actividad física normal. Quedan autoexcluidos de la actividad física sin necesidad de establecer recomendaciones. En casos de estenosis mitral pura, sin regurgitación significativa y con valvas no calcificadas, la valvuloplastia mitral percutánea es un procedimiento eficaz que permite posponer la intervención quirúrgica por tiempo indefinido. Si el procedimiento ha resultado beneficioso, los pacientes mejoran parcialmente su capacidad funcional en las primeras semanas debido a limitaciones en la adaptación del musculoesquelético por la falta de actividad física previa. La estenosis residual ligera o moderada permite prescribir en las condiciones que más adelante se indican.
El mecanismo fisiopatológico de la limitación al esfuerzo en la estenosis mitral es la obstrucción del flujo sanguíneo de la aurícula izquierda al ventrículo izquierdo. Esto provoca un incremento de la presión auricular izquierda y retrógradamente de la capilar pulmonar en reposo. Durante el ejercicio el fenómeno es más acusado al reducirse el período de llenado diastólico por la taquicardia.
La gravedad de la estenosis se valora mediante la exploración física, el ECG, la radiografía de tórax y el eco-Doppler. La prueba de esfuerzo con estudio de la función cardiopulmonar (VO2máx) es útil para determinar con criterios objetivos cuál es el grado de repercusión funcional.
Una vez excluida la estenosis mitral grave, a la que ya se ha hecho referencia, se establecen dos niveles de gravedad en función del área del orificio valvular calculada por eco-Doppler:
- Estenosis mitral ligera: área superior a 1,5 cm2 y presión capilar pulmonar inferior a 20 mmHg. Estos pacientes suelen hallarse asintomáticos y se mantienen en ritmo sinusal normal, pudiendo realizar todo tipo de actividades físicas sin limitaciones.
- Estenosis mitral moderada: área entre 1 y 1,5 cm2 y presión capilar pulmonar inferior a 25 mmHg. En estos casos, la actividad física permitida puede depender de la FC. Lo más frecuente es encontrarse con el paciente en fibrilación auricular crónica y, ante ello, generalmente sólo estará permitido practicar deportes de baja intensidad de trabajo (para clasificación de deportes ver el capítulo 3)
- La prueba de esfuerzo es útil para establecer el grado de repercusión funcional y comprobar la FC durante el ejercicio. Una respuesta rápida empeora la capacidad de esfuerzo, de tal forma que se produce disociación entre grado de estenosis y tolerancia al esfuerzo. La prescripción de un fármaco con propiedades cardiofrenadoras (frecuencia ventricular media) alivia la sintomatología y mejora la tolerancia al esfuerzo.
PUNTO CLAVE
El número de casos de estenosis mitral ha disminuido significativamente en los últimos años en los países desarrollados debido a la prevención de la fiebre reumática. No es responsable de riesgos graves durante la actividad física.
Insuficiencia mitral
Existen varias etiologías de la insuficiencia mitral. La más frecuente es el prolapso valvular mitral, seguido de la valvulopatía reumática, isquémica y la secundaria a miocardiopatía dilatada. El diagnóstico se establece con los métodos de exploración ya citados en la estenosis mitral.
La gravedad de la insuficiencia está relacionada con la magnitud del volumen de sangre regurgitante, que provoca un aumento del llenado diastólico y de la presión dentro de la aurícula izquierda.
La prueba de esfuerzo con cálculo de parámetros cardiorrespiratorio (VO2máx, pulso de O2, etc.) es útil para conocer la repercusión sobre la capacidad funcional. El volumen regurgitante puede determinarse mediante ventriculografía isotópica en reposo y en esfuerzo, pero es una exploración poco común y está justificada en casos muy concretos. En la insuficiencia mitral de larga evolución el volumen telediastólico del ventrículo izquierdo refleja la gravedad de la regurgitación. La insuficiencia mitral se tolera mejor que la estenosis y tampoco presenta riesgo de muerte súbita, salvo en casos avanzados con gran dilatación ventricular y disminución de la contractilidad.
Es importante señalar que, además del volumen regurgitante, in-teresa conocer la etiología de la insuficiencia, dado que no es lo mismo una afectación primaria que una secundaria por disfunción de los músculos papilares como sucede en la cardiopatía isquémica.
El ejercicio físico prolongado provoca a largo plazo sobrecarga de volumen del ventrículo izquierdo que se detecta en el ECG y en el ecocardiograma. El ventrículo izquierdo tiene un mayor diámetro telediastólico y el grosor de la pared está aumentado. Esto se observa especialmente en deportistas de fondo, nadadores o ciclistas por citar sólo tres deportes de práctica muy común. En caso de insuficiencia mitral importante, dicho fenómeno se acentúa y podría acelerar la dilatación y la pérdida de contractilidad. Sin embargo, en los casos leves o incluso moderados, la repercusión no es probablemente significativa si el volumen y la intensidad del trabajo físico prescritos son los adecuados.
Recomendaciones
- Pacientes asintomáticos, con ritmo sinusal normal y ventrículo izquierdo de diámetro y función normales, pueden realizar actividad física y deportiva sin limitaciones.
- Pacientes asintomáticos, con ritmo sinusal o fibrilación auricular y frecuencia ventricular media controlada durante el ejercicio, ventrículo izquierdo ligeramente dilatado y función conservada, pueden practicar actividad física y deportiva de baja o hasta moderada intensidad de trabajo isométrico y de moderada intensidad en cuanto a trabajo dinámico. Para autorizar niveles de intensidad más elevados cuando existe una buena adaptación al esfuerzo, se recomienda realizar previamente una valoración clínica y funcional con prueba de esfuerzo.
- Pacientes sintomáticos o asintomáticos con función ventricular ligeramente deprimida en reposo pueden realizar actividad física y deportiva de bajo nivel de esfuerzo: bicicleta estática con cargas suaves, bicicleta de paseo sobre terreno llano, o nadar suave si se domina la especialidad.
El argumento más sólido para autorizar la actividad física controlada bajo una prescripción objetiva del volumen e intensidad de ejercicio es el efecto beneficioso sobre la función del musculoesquelético. Al mejorar la tolerancia al esfuerzo se consiguen beneficios adicionales sobre parámetros bioquímicos y hormonales. Los beneficios en la esfera psicológica son asimismo muy evidentes, con clara incidencia sobre la calidad de vida.
PUNTO CLAVE
El ejercicio físico es bien tolerado. Bajo riesgo de complicaciones durante la actividad deportiva supervisada.
Estenosis aórtica
Las causas más frecuentes son la reumática, la congénita (aorta bicúspide) y la degenerativa. La valoración se realiza mediante el examen físico y las exploraciones ya reseñadas en la valvulopatía mitral.
Los signos clínicos de la estenosis aórtica grave son relevantes y generalmente facilitan el diagnóstico sin necesidad de recurrir a exploraciones complementarias. Esto tiene un doble interés. En primer lugar, la necesidad de realizar una anamnesis y una exploración física bien ordenada para valorar posibles signos de angina, presíncopes o síncopes, etc. En segundo lugar, es importante su diagnóstico por el riesgo de muerte repentina que se asocia a la gravedad de la estenosis. La muerte repentina es más frecuente en pacientes con estenosis aórtica grave; sin embargo, puede ocurrir también en pacientes asintomáticos.
De acuerdo con el gradiente de presión transvalvular determinado por eco-Doppler (o cateterismo), la estenosis aórtica se clasifica en:
- Estenosis aórtica ligera: gradiente sistólico máximo entre ventrículo izquierdo y aorta inferior a 30 mmHg.
- Estenosis aórtica moderada: gradiente sistólico máximo entre ventrículo izquierdo y aorta entre 30 y 50 mmHg.
- Estenosis aórtica grave: gradiente sistólico máximo entre ventrículo izquierdo y aorta superior a 50 mmHg.
La prueba de esfuerzo es el método que permite conocer la repercusión funcional en el corazón hipertrofiado por la obstrucción al flujo en el tracto de salida del ventrículo izquierdo. La presión de perfusión coronaria es la presión de la aorta que está por debajo de la tensión intramiocárdica durante el ejercicio y su descenso, especial-mente cuando se asocia a hipertrofia (con aumento del consumo de oxígeno), conduce a la isquemia subendocárdica.18 En presencia de signos de isquemia en el ECG durante el esfuerzo, la programación de la intensidad del ejercicio se establece en función del umbral de isquemia registrado.
Es importante observar el comportamiento de la TAS durante el esfuerzo. El incremento normal es 7 a 10 mmHg por MET y, en caso de estenosis aórtica significativa, la curva de TA puede estar afectada, con incremento insuficiente durante el esfuerzo (aplanamiento de la curva de tensión).
Recomendaciones
- Los pacientes con estenosis aórtica ligera pueden participar en programas de ejercicio físico sin limitaciones.
- Los pacientes con estenosis aórtica ligera o moderada, asintomáticos, con ritmo sinusal normal y signos discretos de crecimiento ventricular, pueden participar en deportes con trabajo de predominio dinámico de ligera o moderada intensidad, siempre que el componente isométrico sea mínimo.
- Los pacientes asintomáticos pero con signos evidentes de hipertrofia ventricular sólo deberían efectuar programas de ejercicios de muy baja intensidad.
- Los pacientes con estenosis aórtica grave deben ser excluidos de cualquier tipo de actividad física.
PUNTO CLAVE
La estenosis aórtica significativa se asocia a riesgo cardiovascular grave.
Insuficiencia aórtica
Las causas más comunes son las congénitas (aorta bicúspide), las reumáticas y por dilatación de la raíz aórtica (p. e., síndrome de Marfan). La regurgitación aórtica provoca un incremento del volumen diastólico al asociarse, al volumen sistólico normal, el volumen regurgitante de la aorta al ventrículo izquierdo. Ello representa un incremento de trabajo que aumenta el consumo de oxígeno por el miocardio y el flujo sanguíneo coronario.
Durante el esfuerzo disminuye el período de llenado diastólico por aumento de la FC y también disminuyen las resistencias periféricas arteriales. Estos factores favorecen la reducción del volumen regurgitante.
La valoración de la gravedad de la insuficiencia aórtica se establece mediante una cuidada anamnesis y exploración física. Completan el estudio las exploraciones ya referidas en los otros tipos de valvulopatías. Una insuficiencia aórtica será ligera si no se detectan signos físicos y el ventrículo izquierdo es de tamaño y función normales. Será moderada si se observan signos clínicos (pulso algo saltón, hipotensión diastólica, etc.) y el ventrículo izquierdo está ligeramente dilatado pero con función sistólica todavía normal. Una regurgitación aórtica será grave cuando los signos clínicos sean muy evidentes y el ventrículo izquierdo esté dilatado con función deprimida.
Una de las características clínicas más comunes de este tipo de afectación valvular es la buena tolerancia y la evolución silenciosa durante largos períodos de tiempo. Se recomienda realizar seguimiento periódico para tomar decisiones antes de que se produzca un deterioro significativo de la función sistólica. El eco-Doppler tiene un importante papel para determinar el volumen de regurgitación y el tamaño y función ventricular en reposo. La prueba de esfuerzo es necesaria para evaluar la capacidad física y la sintomatología con criterios más objetivos. En los casos en que la insuficiencia aórtica empieza a tener repercusión hemodinámica, el comportamiento de la fracción de eyección en esfuerzo valorada mediante ventriculografía isotópica es de utilidad para valorar la función ventricular. Un descenso igual o superior al 5% sugiere afectación de la función contráctil. Este dato aconseja un seguimiento más cuidadoso y valoraciones periódicas más frecuentes.
Recomendaciones
- Pacientes asintomáticos con ligera insuficiencia, ventrículo izquierdo normal o ligeramente dilatado (en los casos en que exista un nivel de entrenamiento alto en volumen e intensidad de trabajo el diámetro telediastólico del ventrículo izquierdo general-mente está aumentado), pueden realizar ejercicio físico sin limitaciones. Deben someterse a valoración cardiológica en reposo y de esfuerzo anualmente.
- Pacientes asintomáticos con insuficiencia de grado moderado pueden participar en programas de entrenamiento físico de baja o moderada intensidad de trabajo predominantemente dinámico.
- Pacientes afectados por regurgitación aórtica importante, pero asintomáticos, deben limitar su actividad física a trabajo de bajo nivel de esfuerzo y predominio dinámico (caminar a ritmo de 3-6 km.h-1, bicicleta sobre terreno llano, etc. ) cuyo equivalente meta-bólico no sobrepase los 6 MET. El objetivo de mantener un nivel de entrenamiento ligero en esta situación clínica se justifica por los beneficios que genera frente a un riesgo y empeoramiento poco probable. No se ha demostrado que la actividad física realizada a este nivel de intensidad incida negativamente en el curso natural del proceso.
- En casos graves con ventrículo dilatado y deterioro funcional no debe practicarse actividad deportiva; la sustitución valvular aórtica es preferente.
PUNTO CLAVE
En la valoración de la función ventricular durante el esfuerzo, un descenso de la fracción de eyección superior al 5% sugiere deterioro de la función contráctil. Debido a que la disponibilidad de la ventriculografía es limitada, una alternativa aceptable es valorar el pulso de oxígeno, parámetro que determina la eficiencia/latido.
CARDIOPATÍAS CONGÉNITAS
Las anomalías congénitas constituyen un capítulo importante, puesto que, a pesar de su baja prevalencia (1% de la población), hay que diagnosticarlas en una población deportiva joven para evitar complicaciones imprevistas y/o valorar la importancia que la actividad física puede representar en la historia natural de la enfermedad. En este capítulo sólo vamos a exponer las cardiopatías congénitas más frecuentes que pueden detectarse en el ámbito deportivo,19-22 ex-cluyendo las cardiopatías congénitas complejas y las que ya han sido explicadas anteriormente al hablar de las cardiopatías valvulares.
Comunicación interauricular tipo “ostium secundum”
Es una de las cardiopatías congénitas más frecuentes en el adulto y a veces difícil de diagnosticar. Normalmente los pacientes están asintomáticos, aunque pueden presentar disnea al esfuerzo y fatigabilidad. El hiperaflujo pulmonar a consecuencia del shunt izquierdaderecha es el responsable de la hipertensión pulmonar tardía y de las arritmias supraventriculares. La aproximación al diagnóstico se consigue por la auscultación de un soplo sistólico en una exploración de rutina, un 2R desdoblado fijo y ausencia de arritmia respiratoria. En el ECG se observan signos de crecimiento de ventrículo derecho e imagen de bloqueo de rama derecha.
Recomendaciones para los pacientes no intervenidos
El volumen del cortocircuito izquierda-derecha y las cifras de presión arterial pulmonar son los factores que se tienen en cuenta en un paciente con comunicación interauricular. Los pacientes con defecto del tabique interauricular tipo ostium secundum de pequeño tamaño, con shunt izquierda-derecha de grado ligero, se hallan asintomáticos, no presentan signos de sobrecarga hemodinámica de cavidades derechas y la tensión arterial pulmonar (TAP) es normal. En estos casos, en ausencia de arritmias significativas, se podrá realizar cualquier tipo de actividad física y se realizarán controles médicos periódicos.
Los pacientes cuyo defecto interauricular genere una sobrecarga hemodinámica, con hiperaflujo pulmonar (gasto pulmonar/gasto sistémico > 1,5), dilatación de cavidades derechas y eventual aumento de la presión en arteria pulmonar, son tributarios de tratamiento quirúrgico. Durante la fase preoperatoria podrán realizar una actividad físico-deportiva con repercusión cardiovascular ligera.
Recomendaciones para los pacientes intervenidos
Normalmente pueden reanudar la actividad física 3 o 4 meses después de la intervención. Niveles de actividad física más intensos, incluida la competición, es aconsejable iniciarlos algo más tarde, por ejemplo a los 6 meses de la cirugía. En los pacientes más jóvenes rara vez se observan secuelas y/o complicaciones. Cuando la reparación se ha realizado más tardíamente, debe controlarse la presencia de signos de disfunción ventricular derecha o arritmias supraventriculares significativas.
Comunicación interauricular tipo “ostium primum”
El problema viene condicionado por la existencia de regurgitaciones a nivel auriculoventricular, especialmente en la válvula AV izquierda. Si tras la cirugía persiste una regurgitación de la válvula AV izquierda ligera, se podrá realizar actividad física de intensidad moderada y el control médico deberá ser riguroso.
Comunicación interventricular
El tipo más frecuente se produce por defecto de la zona perimembranosa, afectando además al tabique muscular.
Recomendaciones
Los defectos interventriculares de pequeño tamaño, restrictivos, con elevado gradiente izquierda-derecha, con presión arterial pulmonar sistólica inferior a 40 mmHg y sin signos de repercusión hemodinámica suelen evolucionar hacia el cierre espontáneo y en estos casos se podrá realizar una actividad física sin limitaciones.
Ante defectos de mayor tamaño con resistencias pulmonares elevadas está indicado el cierre quirúrgico durante los primeros dos años de la vida, dado que en caso de evolución espontánea puede desarrollarse una vasculopatía arterial pulmonar (síndrome de Eisenmenger) que contraindicará todo tipo de actividad físico-deportiva.
Persistencia del conducto arterioso (ductus)
Es un conducto vascular que conecta la arteria pulmonar con la aorta descendente. Durante la etapa fetal desempeña la función de llevar la mayor parte de sangre que entra en el ventrículo derecho a la aorta, circundando los pulmones no ventilados. Al iniciarse la respiración y con el consiguiente aumento del flujo sanguíneo pulmonar que se produce al nacer, el conducto pierde su función y se cierra. Si persiste abierto, crea cambios fisiopatológicos al conectar la circulación sistémica con presión alta al circuito pulmonar.
Recomendaciones
La existencia de un ductus pequeño, sin repercusión hemodiná-mica ni hipertensión arterial pulmonar, no es una limitación para realizar ejercicio físico, aunque se debe valorar las posibilidades de la intervención quirúrgica o cateterismo para cerrarlo y así evitar el riesgo de infecciones.
Ante ductus de tamaño mayor con repercusión hemodinámica significativa, está indicado el cierre quirúrgico. La actividad física normal se puede reanudar transcurridos seis meses de la intervención. Para mayor garantía hay que comprobar que se han normalizado las dimensiones del corazón y la presión arterial pulmonar mediante un ecocardiograma. La prueba de esfuerzo y el ECG de Holter son recomendables para descartar la presencia de arritmias significativas.
Estenosis pulmonar
Es la forma más común de obstrucción aislada del tracto de salida del ventrículo derecho.
La obstrucción a la eyección en el ventrículo derecho puede ser de origen infravalvular (estenosis infundibular), valvular o supravalvular. El cálculo por Doppler del gradiente transpulmonar orientará sobre la gravedad de la estenosis.
Recomendaciones
- En caso de estenosis pulmonar ligera (gradiente sistólico máximo < 30 mmHg) se podrá realizar actividad física y deportiva sin limitaciones.
- En caso de estenosis pulmonar moderada (gradiente entre 30 y 60 mmHg), se debe valorar ésta individualmente en función de la repercusión clínica de la lesión. En general, podrá realizarse deportes de intensidad ligera-moderada. La mayoría de los casos con gradiente superior a 40-50 mmHg serán candidatos a dilatación mediante valvuloplastia (sólo en caso de estenosis valvulares).
- Los pacientes con estenosis pulmonar grave sólo podrán participar en actividades de muy baja intensidad, estando indicada la corrección mediante valvuloplastia o cirugía.
Coartación aórtica
Esta anomalía se caracteriza por la existencia de una obstrucción al flujo aórtico y se manifiesta clínicamente por la presencia de hipertensión en las extremidades superiores y valores normales o bajos en las inferiores. Este fenómeno se produce a consecuencia del gradiente que se establece a través de la obstrucción. Dicho gradiente puede incrementarse notablemente con el ejercicio, lo que constituye un riesgo para los pacientes que presentan además aneurismas cerebrales.
Recomendaciones
- En coartaciones muy ligeras, sin dilatación significativa de la raíz aórtica y gradiente transcoartación inferior a 20 mmHg en reposo, sin hipertensión sistémica basal y con respuesta arterial normal durante el ejercicio, se puede practicar ejercicio físico sin limitaciones, pero se debe tener precaución con el ejercicio físico de predominio isométrico intenso.
- Cuando no se cumplan dichas condiciones, no se recomendará la práctica deportiva hasta la reparación de la obstrucción.
Enfermedad de Ebstein
Esta enfermedad se caracteriza por un desplazamiento del anillo de la válvula tricúspide hacia la cavidad ventricular derecha debido a anormal emplazamiento de las valvas.
Hay que tener en cuenta la gran variabilidad en la presentación clínica de esta anomalía. Se puede encontrar desde formas “minor” que no ocasionan síntomas al paciente y que permiten hacer deporte con normalidad, hasta formas graves con cianosis y baja capacidad funcional. Recomendaciones:
- Pacientes con enfermedad de Ebstein de grado ligero, con capacidad funcional normal y sin arritmias, pueden realizar ejercicio físico sin limitaciones.
- Pacientes con enfermedad de Ebstein clínica y funcionalmente bien caracterizados (cianosis, insuficiencia cardíaca, arritmias, etc.) son candidatos a cirugía y, si el resultado es bueno, podrán realizar actividad física de baja intensidad.
- Pacientes con grados intermedios de gravedad e insuficiencia tricuspídea moderada deben ser valorados individualmente, pero, con criterios generales, podrán realizar ejercicio físico de baja intensidad.
Síndrome de Marfan
Las manifestaciones cardíacas que pueden encontrarse en el síndrome de Marfan son la dilatación aórtica y el prolapso de la válvula mitral. La importancia de la regurgitación aórtica está relacionada con el grado de dilatación de la raíz, pero la disección aórtica puede ocurrir en pacientes con dilatación ligera o moderada. Por ello los deportes de contacto estarán siempre contraindicados en este síndrome. No obstante, puede practicarse actividades de baja o mode-rada intensidad. Sólo cuando no exista regurgitación aórtica significativa se podrá realizar un grado superior de actividad deportiva, y siempre en todo caso se evitarán los deportes con riesgo de colisión. Los criterios mayores para el diagnóstico que afectan al sistema cardiovascular son la dilatación con o sin regurgitación aórtica y la disección de la aorta ascendente. Los criterios menores son presencia de prolapso valvular mitral, con o sin regurgitación y dilatación del tronco de la arteria pulmonar en ausencia de estenosis pulmonar o de otras causas en pacientes por debajo de los 40 años, la calcificación del anillo mitral por debajo de los 40 años o la dilatación de la aorta torácica abdominal por debajo de los 50 años.
Prolapso de la válvula mitral
Esta anomalía se caracteriza por el abombamiento de una o ambas valvas hacia la aurícula izquierda y se asocia por lo común al síndrome de Marfan. Desde un punto de vista clínico los signos más evidentes son el soplo sistólico tardío precedido de clic mesosistólico. Se asocia a manifestaciones clínicas como palpitaciones, síncope, dolor torácico, deformidades de la columna o pectus excavatum. Los signos más comunes que se observan en el ECG son trastornos de la repolarización, alteraciones del complejo QRS y prolongación del intervalo QT.
El hallazgo de una imagen de prolapso mitral en un examen de rutina por eco en ausencia de signos clínicos que definen el prolapso no es una contraindicación para el deporte.
Recomendaciones
Prolapso mitral con insuficiencia mitral de grado ligero-moderado: los pacientes pueden participar en deportes de moderada repercusión cardiovascular y seguimiento cada 6 meses.
Prolapso con insuficiencia mitral de grado moderado-grave: se puede practicar deportes de bajo nivel de esfuerzo y seguimiento hasta que se decida la reparación quirúrgica.
Miocardiopatía hipertrófica
Es una enfermedad primaria del músculo cardíaco generalmente de origen congénito con rasgos clínicos y pronósticos muy diver-sos. Los cambios estructurales que la caracterizan son el ventrículo izquierdo hipertrófico con espesor del tabique interventricular superior al de la pared libre (por esta razón se la había definido como miocardiopatía hipertrófica asimétrica). La cavidad ventricular no está dilatada, uno de los signos que permiten diferenciar los casos dudosos entre miocardiopatía hipertrófica e hipertrofia ventricular en deportistas. El estudio histológico muestra desorganización de miofibrillas y aumento del número de arterias coronarias intramurales anormales con paredes engrosadas a expensas de la reducción de la luz.
La repercusión funcional de la hipertrofia se pone de manifiesto por la pérdida de la distensibilidad ventricular y la dificultad al llenado diastólico.
La miocardiopatía hipertrófica es la causa más común de muerte súbita en jóvenes deportistas con la particularidad de que la mayo-ría no ha presentado sintomatología previa. Los antecedentes familiares de miocardiopatía o muerte súbita en edades tempranas constituyen una información muy valiosa para establecer las medidas de prevención más adecuadas.
El perfil de la enfermedad es muy amplio según el grado de hipertrofia y la edad en la que se establece el diagnóstico. Muchos de los casos se diagnostican de forma accidental después de haber participado en deportes de competición de alta intensidad sin haber presentado ningún tipo de síntomas ni problemas en el rendimiento deportivo. Por este motivo la actitud ante estos casos con respecto a practicar deporte debería ser más flexible y, como medida más prudente, no crear más inquietud.
Las variedades genéticas, clínicas y morfológicas de la enfermedad tienen trascendencia en la valoración del riesgo de muerte súbita. Los marcadores más conocidos de estos episodios son la historia familiar, taquicardia ventricular no sostenida en adultos y respuesta anormal de la presión arterial durante la prueba de esfuerzo en menores de 40 años.28
La estratificación del riesgo en pacientes con miocardiopatía hipertrófica no está definida a pesar de conocerse los marcadores antes referidos. En otro sentido, se ha documentado el buen pronóstico de la mayoría de casos con miocardiopatía, incluso en deportistas que realizan programas de entrenamiento y competiciones de gran intensidad. La respuesta anormal de la presión arterial sistólica durante el ejercicio es un marcador de riesgo asociado a disminución excesiva de las resistencias vasculares sistémicas durante el ejercicio. Un estudio reciente en pacientes con respuesta normal y anormal durante el ejercicio ha demostrado mediante monitorización de la función ventricular con el sistema VEST que la respuesta anormal de la presión arterial sistólica se asocia con depresión de la función sistólica. Esta inestabilidad de la función cardíaca se asocia con alto riesgo de muerte súbita.
El diagnóstico se establece con frecuencia en el curso de una revisión médica ordinaria sin que existan antecedentes cardiológicos previos. Esta circunstancia es un argumento para no tomar decisiones precipitadas ante programas de entrenamiento físico que constituyen para una parte importante de la población un medio de promoción de la salud. La prohibición absoluta del ejercicio físico probablemente no mejorará el pronóstico y, por el contrario, puede generar otros problemas de tipo psicológico y personal.
Las recomendaciones de ejercicio físico han cambiado sensiblemente al disponer de más información sobre los tipos de enfermedad por las mutaciones genéticas y el buen pronóstico de la mayoría de ellos. Sigue siendo una contraindicación para el deporte de competición; no obstante, cuando se diagnostica la enfermedad en un deportista mayor de 25 años que ha entrenado y competido al más alto nivel, especialmente si se trata de un deportista profesional, deberían modificarse los criterios a la luz de los avances que se han conseguido en el conocimiento de los subgrupos de miocardiopatía.
Recomendaciones
Los deportistas de menos de 30 años no deben participar en deportes de competición. Se permite, no obstante, practicar deportes con baja intensidad de esfuerzo.
Deportistas de más de 30 años pueden participar en deportes que requieren mayor nivel de esfuerzo si no hay historia de síncope, arritmia ventricular compleja documentada en el estudio con ECG de Holter o hipotensión durante la prueba de esfuerzo.
La decisión de autorizar el deporte de competición a un deportista de más de 30 años que ha llegado a competir a todos los niveles sin haber presentado síntomas de ningún tipo sigue sometida a controversia. Las implicaciones médico-legales son las que en último término influyen en la toma de decisiones más que el hipotético riesgo. Se necesita profundizar en la identificación de otros marcadores de riesgo asociados a bases genéticas.
PUNTO CLAVE
La mayoría de las cardiopatías congénitas más frecuentes en jóvenes y adultos son compatibles con la práctica de ejercicio físico. Sólo en determinados casos habrá que valorar particularmente la idoneidad para hacer deporte o simple actividad física.
HIPERTENSIÓN ARTERIAL
La hipertensión arterial se clasifica en dos grupos, primaria y secundaria. La causa más común de hipertensión secundaria es la enfermedad renovascular. Coartación de aorta, feocromocitoma e hiperaldosteronismo primario son otras causas menos comunes.
Se han llevado a cabo numerosos estudios con el fin de investigar los efectos del ejercicio físico sobre la presión arterial. El 70% de los que se han documentado muestra disminución significativa de la PAS. La reducción media es del orden de 10,5 mmHg, con cifras iniciales de 154 mmHg. La reducción media de la PAD es 8,6 mmHg, con unos valores iniciales de 98 mmHg.31-34
La prescripción inadecuada de ejercicio puede generar sobrecarga física y psíquica (sobreentrenamiento) e indirectamente provocar un incremento inesperado de la presión arterial. Esta situación es poco frecuente pero, cuando se presenta, generalmente ocurre en personas que no siguen un método de entrenamiento controlado y acumulan excesivo volumen de trabajo físico. A largo plazo se manifiesta con pérdida de rendimiento y alteraciones del sistema nervioso autónomo y los valores de la presión arterial. La mayoría de los afectados por sobreentrenamiento son deportistas adultos que siguen un horario laboral completo con programas de entrenamiento duros. La vida sedentaria es un factor de riesgo independiente para hipertensión, el índice de masa corporal y los niveles de insulina en plasma. Asimismo, la presión arterial se relaciona inversamente con el nivel habitual de actividad física.
Paffenberger estudió la relación entre actividad física y causas de mortalidad en 5.463 alumnos de la Universidad de Pensilvania y 14.998 alumnos de Harvard. Los datos revelan que el gasto energético de menos de 500 kcal por semana, sobrepeso e incremento de peso eran factores de riesgo independientes para hipertensión. El ejercicio físico moderado (más de 4,5 MET/minuto) se asocia a un 23% más bajo de riesgo de muerte e hipertensión.38 El efecto del ejercicio sobre la PAS es más acusado en individuos de 41 a 60 años. La reducción de la PAD parece ser independiente de la edad.
Los mecanismos a través de los cuales se produce el efecto hipotensor son, posiblemente, la reducción de la actividad simpática y modificaciones del sistema renina-angiotensina-aldosterona (reducción del volumen plasmático y aumento de la excreción de sodio).
Una vez se ha demostrado que la actividad física tiene efectos favorables sobre la HTA, el siguiente paso es establecer los niveles más adecuados según el grado de gravedad de la hipertensión. La restricción de la actividad física sin argumentos sólidos no tiene sentido, pues constituye por sí misma, junto a las medidas convencionales, una forma de tratamiento no farmacológico eficaz y sin efectos secundarios.
Valoración
- Antes de realizar la prescripción de ejercicio se ha de definir la gravedad de la HTA mediante anamnesis, exploración física, analítica general, ECG, prueba de esfuerzo y, en determinados casos, ecocardiograma.
- La mayoría de los pacientes presentan HTA esencial (aproximadamente el 95%). Por esta razón, las normas sobre actividad física se elaboran en torno a este problema. El comportamiento de la PA durante el esfuerzo permite diseñar el programa de ejercicio físico con criterios más técnicos y objetivos. El incremento normal es de 7-10 mmHg por MET (gasto energético basal) en individuos sedentarios sanos. Este dato es útil para diferenciar la respuesta normal de la reacción hipertensiva.
- La presión arterial durante el trabajo dinámico o aeróbico aumenta en proporción al trabajo realizado hasta un pico que coincide con el máximo esfuerzo. Los valores promedio más elevados de la presión arterial sistólica son 210 mm Hg para edades de 20 a 29 años y 235 mm Hg para edades de 70 a 79 años.42
- Con cierta frecuencia se observan reacciones hipertensivas en individuos que presentan cifras normales en reposo. Por el contrario, pacientes con HTA en reposo presentan durante el esfuerzo una curva aplanada con incrementos suaves. Esta respuesta tan diversificada de la presión arterial con el ejercicio sugiere realizar una prueba de esfuerzo en todos los casos y adaptar el tipo y la intensidad del trabajo con una prescripción individual.
Recomendaciones
- Pacientes con HTA ligera o moderada (TAS 160-178 mmHg y TAD 100-109 mmHg) y ausencia de repercusión orgánica pue-den realizar actividad física y deportiva sin limitaciones. Pese a ello, la actividad física de predominio dinámico es más favorable y en este contexto hay que diseñar el programa de ejercicio.
- Pacientes con HTA grave deben evitar la actividad física de tipo isométrico. Cuando la HTA se ha estabilizado mediante el tratamiento farmacológico, se recomendará trabajo dinámico de baja y moderada intensidad, cumpliendo así con el doble objetivo: medida terapéutica y ocupación del tiempo de ocio. La tonificación muscular utilizando pesas no es una contraindicación para la mayoría de pacientes afectados de hipertensión controlada pero hay que moderar las cargas y realizar el trabajo con mayor número de repeticiones.
En resumen, la recomendación de actividad física ha de extenderse al mayor número de pacientes posible, explicando los efectos que ejerce sobre la regulación de la TA. La moderación en el consumo de sal, supresión de grasas, medicación, relajación psíquica y ejercicio físico constituyen los pilares en el tratamiento de la enfermedad. La actividad física puede contribuir a regular las cifras de TA sin tratamiento farmacológico o, en su defecto, disminuir la dosis de los fármacos utilizados habitualmente.
PUNTO CLAVE
La actividad física es un componente entre las medidas generales de prevención y tratamiento de la hipertensión arterial.
TRASPLANTE CARDÍACO
El trasplante cardíaco es una medida terapéutica en el estadio final de la enfermedad cardíaca. El fracaso del tratamiento farmacológico y el mal pronóstico a corto plazo de los pacientes son los argumentos que determinan recurrir a esta solución como única salida al estado preterminal en que se encuentran la mayoría de los casos.
Los pacientes incluidos en el programa de trasplante no realizan, habitualmente, actividad física debido al deterioro de su capacidad funcional. La misma inactividad exacerba la limitación al esfuerzo y provoca cambios importantes en la estructura y función del músculo esquelético, con disminución de la masa muscular y reducción del flujo sanguíneo y de los mecanismos de utilización de la energía.43
En esta situación se produce el trasplante cardíaco, con un período postoperatorio de duración variable que agrava los efectos desfavorables de la inactividad física.
Una vez superado el período postoperatorio inmediato, el paciente presenta desde el punto de vista funcional las siguientes particularidades:
- La FC intrínseca en reposo es más alta al no actuar el mecanismo regulador neurovegetativo. La función cronotrópica depende de la liberación de catecolaminas y la respuesta se produce por vía humoral. El corazón denervado muestra un aumento de la sensibilidad a las catecolaminas circulantes. Este fenómeno se debe al aumento de la afinidad y/o densidad de los betarreceptores miocardios.
- Importante pérdida de masa muscular responsable en gran parte de la limitación periférica al esfuerzo por disminución del transporte y la utilización de la energía.
- Capacidad física muy limitada en gran medida por el tiempo de inactividad física.
- Tendencia a la obesidad favorecida por la medicación inmunosupresora.
Objetivos
La actividad física ha de promoverse lo antes posible para restablecer la capacidad de rendimiento físico, especialmente por el intenso deterioro del factor periférico. Asimismo, la mejora de la adaptación al esfuerzo ha de servir para normalizar el estilo de vida de acuerdo con la edad, objetivos y tipo de actividad física que se pretenda llevar a cabo.
La prueba de esfuerzo con isótopos es una de las exploraciones que se realizan para la detección del rechazo en el seguimiento de estos pacientes. Este estudio tiene poca validez si no se efectúa un nivel de esfuerzo suficientemente alto. La mayoría de los pacientes realizan poco esfuerzo por agotamiento muscular. Éste es otro de los motivos para recomendar la actividad física en pacientes trasplantados.
Estructura del programa de prescripción de ejercicio en trasplante cardíaco (Hospital de Sant Pau)
La mayoría de los pacientes que han recibido un trasplante cardíaco no proceden del área de influencia del hospital. Esto constituye un inconveniente para llevar a cabo un programa supervisado con un número de sesiones suficiente y con facilidades de tiempo y desplazamientos. El programa se inicia en los pacientes seleccionados que no presentan signos de rechazo a los 10 días de la intervención con trabajo dinámico suave de extremidades.
La tolerancia al trabajo es, en general, deficiente. Por ello la intensidad del esfuerzo ha de ser necesariamente baja. El tiempo de ejercicio inicial oscila entre 10 y 15 min, y se incrementa 5 min semanales hasta los 30 min. Se realizan sesiones supervisadas (6-8 son suficientes) y se prescribe la actividad para realizar en el domicilio. El programa es muy sencillo: caminar y/o bicicleta que se complementan con ejercicios de flexibilidad y tonificación muscular. A los dos meses los pacientes han de estar capacitados para realizar, como mínimo, una hora de actividad física, ligera-moderada (gasto energético superior a 4,5 kcal/min).
A partir de los dos meses se realiza una prueba de esfuerzo para valorar la capacidad funcional. Con los datos de la prueba se diseña el programa que han de seguir los cuatro meses siguientes. Además, pueden practicar natación y realizar ejercicios para la tonificación muscular según las pautas que se recomiendan en el capítulo 3 para la población general no entrenada.
Si existen limitaciones en la movilidad articular por efectos del sedentarismo, se recomienda que el/la fisioterapeuta del programa efectúe los ejercicios de rehabilitación más adecuados a la situación de modo que no se produzcan desajustes en la adaptación progresiva al ejercicio. Los programas son, en toda su estructura, de carácter individual.
Con el objetivo de reforzar el hábito del ejercicio físico regular, algunos de estos pacientes participan en una carrera que se desarrolla por un circuito intrahospitalario en la que se anda o corre durante 60-90 minutos. Los que no están en condiciones de participar en la carrera realizan en el transcurso de éstas técnicas alternativas en posición de pie o sentado dirigidas por un fisioterapeuta. La experiencia demuestra que este acontecimiento que se celebra desde hace 14 años en el Hospital es una referencia para todos los pacientes que hacen ejercicio regularmente para estar preparados para la fecha. Sólo se admite a los que han demostrado regularidad en los 6 meses previos a la carrera.
- Intensidad de ejercicio: Se realiza según porcentaje de la FC y del O2máx alcanzado en la prueba de esfuerzo. No debe sobrepasarse el umbral anaeróbico si se dispone de este dato y es fiable. Lo más importante, no obstante, es mantener la sensación de cansancio agradable y evitar picos de esfuerzo excesivo.
- Duración del ejercicio: Debido a los efectos favorables sobre la salud y la conveniencia de mantener una buena capacidad física, se aconseja continuar el entrenamiento por tiempo indefinido. La regulación del sobrepeso y de la PA puede conseguirse por el ejercicio físico bien estructurado.
Prescripción de ejercicio físico durante el período pretrasplante
El período de tiempo transcurrido desde que los pacientes son derivados al programa de trasplante cardíaco o incluso antes de llegar a una situación tan avanzada, permite tomar decisiones con respecto a la actividad física que contribuyen a disminuir el deterioro de la capacidad funcional.
Existe la evidencia de que la intolerancia al esfuerzo en pacientes con insuficiencia cardíaca crónica no se debe sólo al bajo GC, sino que en parte se debe a alteraciones del metabolismo oxidativo del músculo esquelético. El entrenamiento regular produce un incremento de la capacidad de ejercicio y retrasa la aparición del metabolismo anaeróbico. Ello se debería al incremento de la capacidad oxidativa del músculo esquelético. Se ha demostrado que pacientes con insuficiencia cardíaca de grado moderado-grave presentan mejor tolerancia al esfuerzo con disminución de la disnea con entrenamiento selectivo de bajo nivel de extremidades inferiores. Este efecto se produce por mejora de la función muscular.
Pacientes seleccionados con insuficiencia cardíaca de moderada a grave pueden alcanzar mejoras significativas de la capacidad de ejercicio. Además de la mejora de la capacidad aeróbica, se produce un desplazamiento de la actividad simpática hacia un incremento de la actividad vagal. La prolongada inactividad causa deterioro del músculo esquelético y del sistema cardiovascular que, en parte, puede ser responsable de anormalidades en el control autonómico del corazón. El alivio de los síntomas y la mejora de la capacidad de ejercicio, de los parámetros hemodinámicos, de la función cardiopulmonar y de la regulación autonómica confirman la posibilidad de que pacientes en lista de espera de trasplante cardíaco se beneficien del programa de entrenamiento para disminuir las alteraciones producidas por efecto de la inactividad física.
Los programas de ejercicio físico en pacientes en lista de espera para transplante cardíaco son muy importantes porque se consigue mantener la capacidad física, evitar el deterioro del músculo esquelético con pérdida de masa, tono muscular y red vascular de aporte energético, y mejorar las funciones pulmonar y cardíaca. En algunos casos se ha conseguido que, ante los cambios beneficiosos experimentados, los pacientes sean excluidos temporalmente de la lista de espera.
PUNTO CLAVE
La mejora de los mecanismos de utilización de energía por el músculo periférico contribuye a incrementar la tolerancia al esfuerzo.
Arritmias cardíacas
Las arritmias, en ausencia de signos de cardiopatía orgánica, son frecuentes en deportistas, en especial las promovidas por el propio entrenamiento al incrementar el tono vagal y deprimir la actividad simpática. La bradicardia sinusal con una FC inferior a 60 latidos/minuto se presenta en el 100% de deportistas bien entrenados. Frecuencias por debajo de 40 latidos/minuto son menos habituales pero en estos casos hay que hacer un seguimiento más cuidadoso, pues uno de los signos de sobreentrenamiento es precisamente la bradicardia sinusal extrema.47-49 El comportamiento durante el esfuerzo es clave para definir si se trata de bradicardia sinusal fisiológica. En estos casos el incremento de la frecuencia cardíaca es normal y superior a 120 latidos/minuto.
La arritmia sinusal se define como la variación de la frecuencia cardíaca con el ciclo respiratorio. Aumenta con la inspiración y disminuye con la espiración. Es más común en los deportistas jóvenes y desaparece con el ejercicio y con la edad. En los deportistas veteranos, corredores de fondo, ciclistas o nadadores, se puede observar que se mantiene la arritmia sinusal más acusada debido al efecto del tono vagal inducido por el entrenamiento. Este fenómeno no se registra en adultos sedentarios.
La disociación AV en el ECG de reposo que desaparece con hiperventilación o esfuerzo (por ejemplo flexiones de tronco en la propia camilla) no contraindica el deporte. La presencia de pausas sinu-sales inferiores a 2.500 mseg en el ECG basal o durante la monitorización por ECG de Holter no constituye una limitación para hacer deporte.
Bloqueo AV de 1º grado: P-R superior a 0,20” que durante el esfuerzo se normaliza o disminuye significativamente corresponde, habitualmente, a trastorno funcional. No hay limitaciones para practicar deporte, pero se recomienda repetir el ECG cada seis meses. No es necesario realizar prueba de esfuerzo convencional si con maniobras de hiperventilación o flexiones de tronco el P-R se normaliza. (fig. 1 A y B).
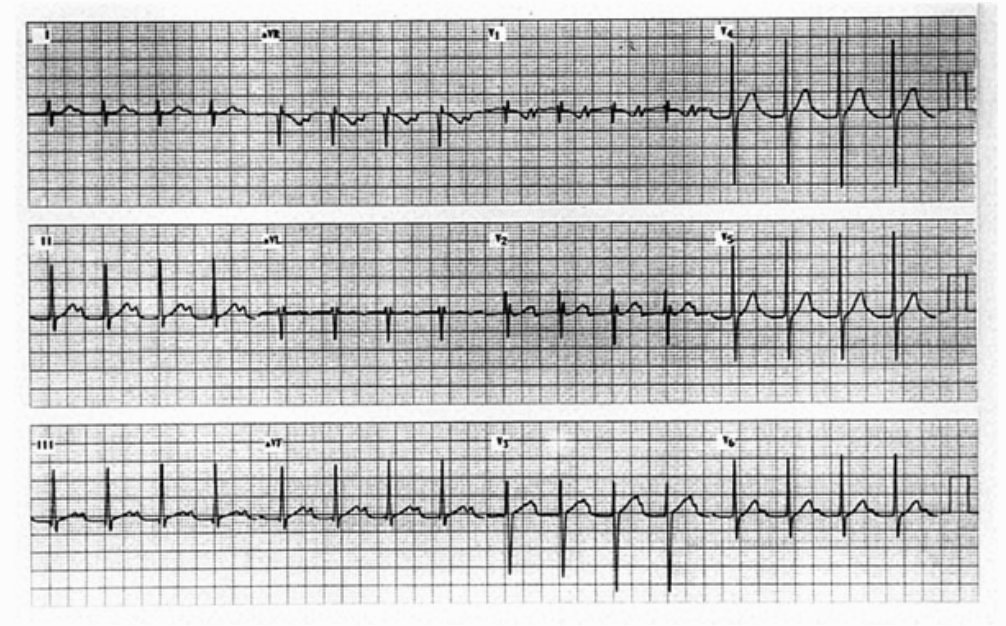
Fig. 1. A: Bloqueo AV de primer grado en un niño de 13 años jugador de baloncesto.
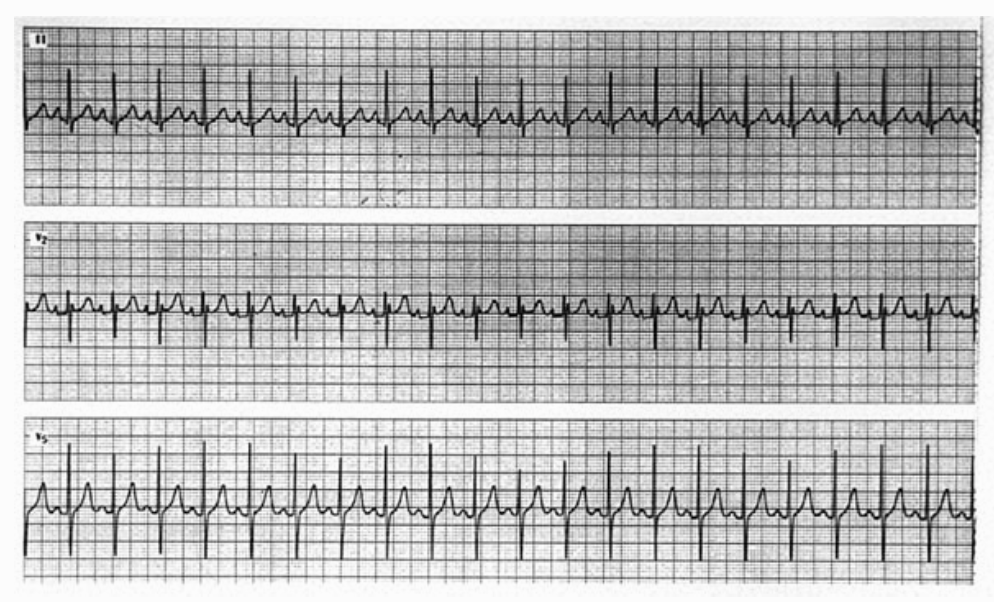
Fig. 1. B: Con ejercicio ligero el P-R se normaliza.
Bloqueo AV de 2º grado tipo Wenckebach o Mobitz I: Es frecuente en deportistas especialmente durante la noche. Lo habitual es que desaparezca con el ejercicio o simplemente durante la transición del período de sueño a vigilia. En el bloqueo AV de 2º grado Mobitz II es necesario realizar estudio electrofisiológico para descartar la afectación orgánica de la unión AV. En casos extremos de sobreentrenamiento, en los que aparecen signos de hipervagotonía no fisiológica, puede observarse bloqueo AV Mobitz II. (fig. 2). El descanso durante un período superior a los 6 meses es el tratamiento y a la vez la confirmación diagnóstica.
El bloqueo AV de 2º grado inducido por el ejercicio es poco frecuente y ocurre por lo común en personas de edad avanzada. Se manifiesta por disnea e intolerancia al esfuerzo y constituye indicación para implantación de marcapasos previo estudio electrofisiológico (fig. 3 A y B).
El bloqueo A-V de 3º grado no está provocado por el entrenamiento normal ni por modificaciones del sistema nervioso autónomo secundarias a excesivo entrenamiento. Se debe, con toda probabilidad, a una causa orgánica y de origen congénito en los jóvenes. Si no existe anomalía estructural cardíaca asociada, en el bloqueo AV congénito se puede efectuar actividad fisica normal no competitiva ni extenuante. La ausencia de sintomatología y una prueba de esfuerzo con ritmo de escape ventricular superior a 110 latidos/minuto y sin otras arritmias acompañantes son los datos objetivos necesarios para prescribir el ejercicio físico más adecuado.

Fig. 2. Bloqueo AV de segundo grado en un ciclista de 19 años. Aparece a una frecuencia cardíaca alta y no es constante. Después de un período de más de 6 meses de inactividad no ha vuelto a aparecer.
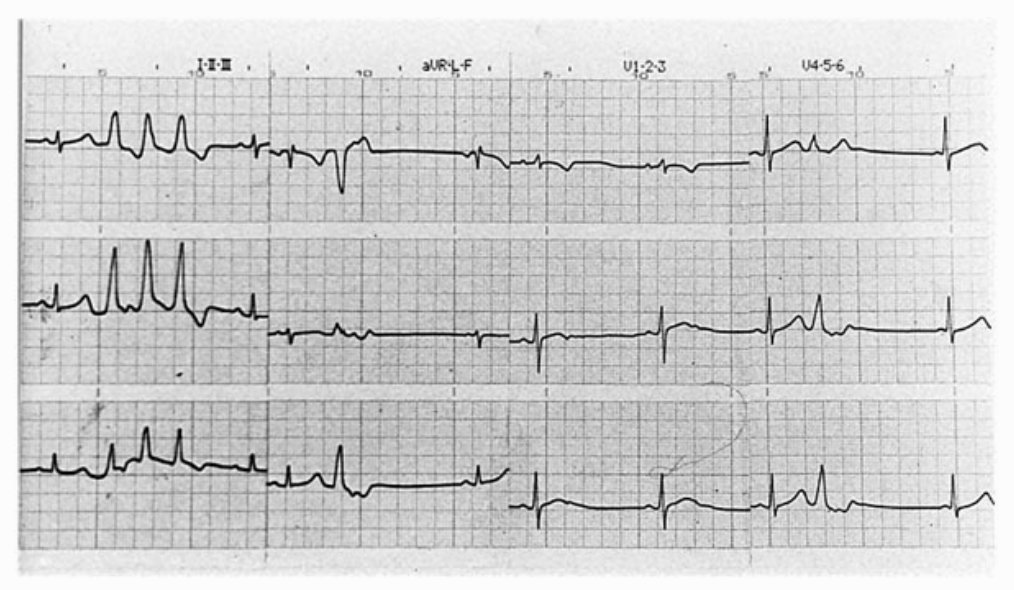
Fig. 3. Complejos ventriculares frecuentes aislados y tripletas en una atleta de 22 años. No hay cardiopatía. Con el esfuerzo desaparecen. La presencia de la arritmia coincide con acumulación de actividad laboral intensa y el entrenamiento.
Extrasístoles ventriculares (complejos ventriculares prematuros)
En ausencia de cardiopatía orgánica lo más frecuente es que desaparezcan con el ejercicio. Se trata en estos casos de extrasístoles de comportamiento y pronóstico benigno, y se puede practicar deporte sin limitaciones.
Si los complejos ventriculares prematuros son frecuentes, sin llegar a desaparece absolutamente con el ejercicio, pero se aprecia una reducción significativa del número de complejos aislados, la actitud será la misma que en el caso anterior.
Cuando la extrasistolia ventricular aumenta durante el ejercicio y aparecen complejos de diferente morfología, parejas o tripletas, cabe todavía considerar la situación como benigna si no se demuestra la existencia de cardiopatía orgánica. En un estudio realizado sobre 6.101 varones asintomáticos y libres de cardiopatía aparente se observó que los que presentaron extrasístoles ventriculares frecuentes en la prueba de esfuerzo tenían mayor riesgo de muerte por enfermedad cardiovascular a largo plazo. La relación entre arritmia inducida por el ejercicio y riesgo inmediato o a corto plazo, en ausencia de cardiopatía, sigue siendo, sin embargo, muy dudosa. Deberá interrogarse sobre las características del entrenamiento, la tolerancia y el rendimiento para descartar el sobreentrenamiento, que es una de las causas de arritmia ventricular en un corazón estructuralmente sano (fig. 4).
Taquicardia ventricular
Taquicardia ventricular no sostenida se define como el registro de tres o más latidos ventriculares prematuros agrupados a una frecuencia mayor de 100 lat/min, que terminan espontáneamente en menos de 30 s sin acompañarse de síntomas ni alteraciones hemodinámicas. No se ha demostrado que afecte al pronóstico y general-mente no tiene repercusión sobre el rendimiento físico.
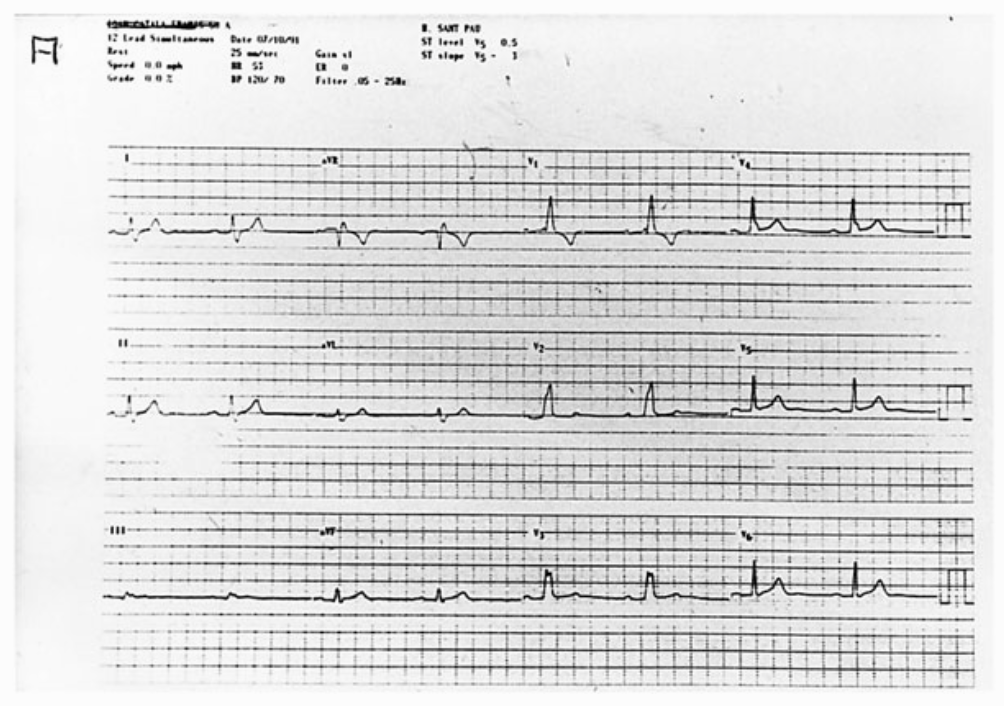
Fig. 4. A: ECG de un deportista veterano con P-R normal e imagen de bloqueo de rama derecha.
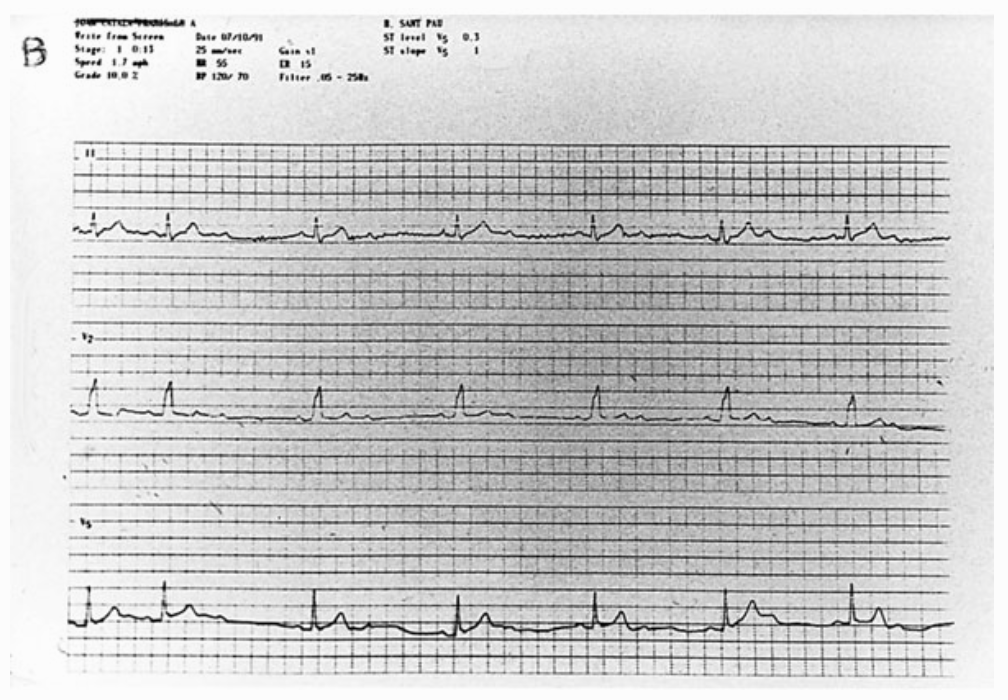
Fig. 4. B: ECG de esfuerzo. Aparece bloqueo 2:1 que se acompaña de disnea intensa. Es una indicación para colocar marcapasos.
Si las salvas de taquicardia ventricular disminuyen o desaparecen con el esfuerzo, pueden participar en deportes de competición. Se ha de hacer un seguimiento del entrenamiento para asegurarse de que no hay desequilibrio entre el esfuerzo que se realiza y la capacidad de adaptación fisiológica, causa común de sobreentrenamiento. Además, se debe realizar controles periódicos con prueba de esfuerzo y si es necesario registro de ECG de Holter de 24 horas.
La taquicardia ventricular sostenida (episodios de larga duración superiores a 30 s) es una entidad muy poco frecuente y sus manifestaciones clínicas son diversas, desde ausencia de síntomas hasta el síncope y el paro cardíaco. Se asocia a la presencia de cardiopatía estructural de base, que es lo que condiciona el tratamiento a seguir. La taquicardia ventricular sostenida en ausencia de cardiopatía estructural de base e inducida por el ejercicio es muy rara. Estos episodios pueden presentarse en deportistas con marcados signos de sobreentrenamiento, uno de los cuales puede ser la arritmia ventricular de estas características (fig. 5).
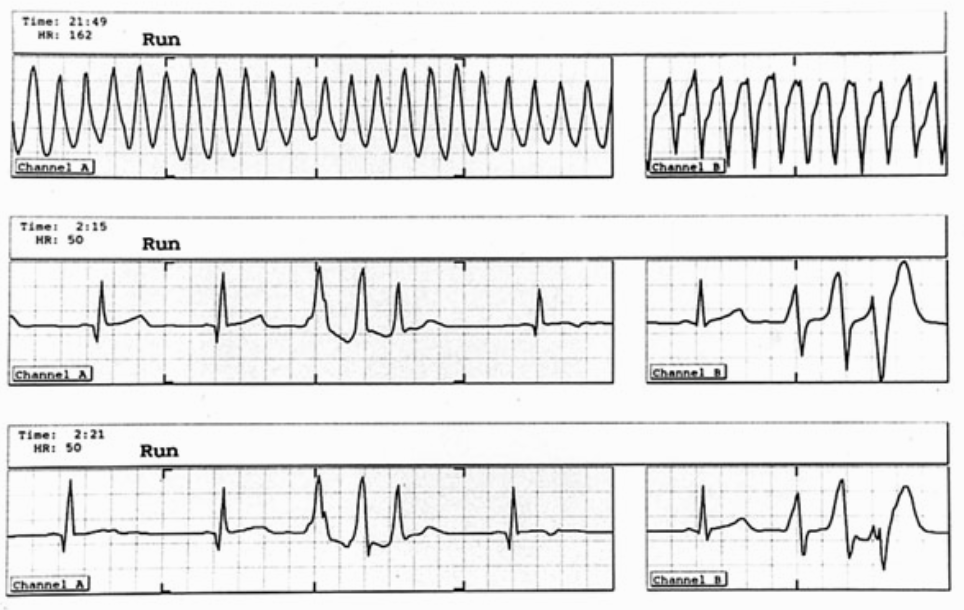
Fig. 5. Registro de ECG de Holter de un atleta de fondo de 36 años. Se registran tripletas y salva de taquicardia ventricular que duró más de 30 s. No hay signos de cardiopatía orgánica. Sobreentrenamiento acusado. Después de un período de inactividad de más de 6 meses no ha vuelto a presentar ningún tipo de arritmia.
Las recomendaciones son dejar la actividad física por un período de 6 meses; en caso de que no repitan, se puede permitir la reanudación de la actividad deportiva de la forma habitual que se hace en casos de inactividad prolongada por otras causas.
Taquicardia supraventricular paroxística
Se produce por mecanismo de reentrada por dos mecanismos diferentes. La taquicardia intranodal por reentrada en el nodo AV se produce por la presencia de doble vía nodal y la taquicardia ortodrómica, por vía oculta accesoria. Estas taquicardias se presentan en todas las edades y no es infrecuente verlas en deportistas. La primera representa el 90% del total de las taquicardias supraventriculares.
En ausencia de cardiopatía orgánica no existe limitación para hacer deporte. La repetición de las crisis, duración, tolerancia y la repercusión sobre el rendimiento físico por la ansiedad que provoca su presentación durante un entrenamiento o competición son circunstancias que aconsejan realizar estudio electrofisiológico y ablación.
Fibrilación auricular
El entrenamiento físico predispone a las crisis de fibrilación auricular debido a la marcada hipertonía vagal. La fibrilación auricular aguda aislada revierte de forma espontánea, generalmente en menos de 24 horas. La fibrilación auricular es crónica cuando persiste durante más de 2 semanas. Ante la presencia aislada o en forma repetida de episodios de fibrilación auricular hay que hacer historia clínica, exploración física, ECG, ecocardiograma y estudio de la función tiroidea. La prueba de esfuerzo está indicada para valorar el comportamiento de la frecuencia ventricular media durante el ejercicio en los casos de fibrilación auricular crónica.
En ausencia de cardiopatía orgánica la fibrilación auricular no es una contraindicación para hacer deporte, en especial si el control de la frecuencia cardíaca durante el esfuerzo es adecuado. En presencia de cardiopatía orgánica la prescripción de ejercicio se establece de acuerdo con la repercusión funcional de la cardiopatía.
Arritmias en el síndrome de Wolff-Parkinson-White
El síndrome de WPW es una de las causas de muerte súbita en deportistas a consecuencia de fibrilación ventricular que se presenta en casos excepcionales, una por 1.000 pacientes/año. El mecanismo es la fibrilación auricular con respuesta ventricular rápida conduciendo por la vía anómala que degenera en la fibrilación ventricular.
Las arritmias más comunes son la taquicardia supraventricular reciprocante y la fibrilación auricular.
La posibilidad de realizar la ablación de la vía accesoria ha cambiado radicalmente la actitud terapéutica.
Pacientes con WPW con historia de palpitaciones, documentadas o no, son candidatos a estudio electrofisiológico y a intentar la ablación antes de autorizar el deporte.
Existe controversia sobre si pacientes con WPW asintomáticos pueden hacer deporte sin necesidad de la ablación. A la luz de la experiencia acumulada se recomienda realizarla especialmente en deportistas jóvenes por el bajo riesgo que se asocia al procedimiento.
Cuando no es posible la ablación, la prueba de esfuerzo limitada por los síntomas es útil para comprobar si se desencadenan arritmias o desaparece la conducción AV por la vía accesoria. La probabilidad de fibrilación ventricular en los casos en que desaparece la preexcitación es excepcional.

Referencias Bibliográficas
1. Paffenbarger, R.S. Jr y Hale, W.E. (1975). “Work activity and coronary heart mortality”. N. Engl. Med. 292. pp. 545-550.
2. Kannel, W.B. y Sorlie, P. (1979). “Some health benefits of physical activity: the Framingham study”.. Arch Intern Med. 139. pp. 857-861.
3. Blair, S.N.; Goodyear, N.N. y Gibbons, L.W. (1984). “Physical fitness and incidence of hypertension in healthy normotensive men and women”. JAMA. 252. pp. 487-490.
4. Kiyonaga, A.; Arawaka, K. y Tanak, H. (1985). “Blood pressure and hormonal responses to aerobic exercise”. Hypertension. 7. pp. 125-131.
5. Kukkonen, K.; Rourama, R.; Vontilainer, E. y Lansimies, E. (1982). “Physical training of middle aged men with borderline hypertension”. Ann Clin Res. 34. pp. 139-145.
6. Folsom, A.R.; Caspersen, C.J. y Taylor, H.L. (1985). “Leisure time physical activity and its relationship to coronary risk factors in a population based sample: the Minnesota Heart Survey”. Am J Epidemiol. 121. pp. 570-579.
7. Paffenbarger, R.S. Jr; Wing, A.L. y Hyde, R.T. (1978). “Physical activity as an index of heart attack risk in college alumni”. Am J Epidemiol. 108. pp. 161.
8. Morris, J.N.; Everett, M.G. y Pollord, R. (1980). “Vigorous exercise in leisure time: protection against coronary heart disease”. Lancet. 2. pp. 1207.
9. Salonen, J.T.; Puska, P. y Tuomilehto, J. (1982). “Physical activity and risk of myocardial infarction, cerebral stroke and death: a longitudinal study”. Am J Epidemiol. 4. pp. 526.
10. Karvonen, M.J. (1982). “Physical activity in work and leisure time in relation to cardiovascular diseases”. Ann Clin Res. 14. pp. 118-123.
11. Shepard, R.J. (1986). “Exercise in coronary heart disease”. Sports Medicine. 3. pp. 24-29.
12. Haskell, W.L. (1985). “Physical activity and health: need to define the required stimulus”. Am J Cardiol. 55. pp. 4D-9D.
13. Pons-Lladó, G.; Carreras, F.; Borrás, X.; Cladellas, M.; Ballester, M. y Serra, J.R. (1987). “Insuficiencia valvular mitral detectada por Ecocardiografía Doppler en atletas corredores de maratón”. Med. Clin. (Barc) 89. pp. 95-98.
14. Cumming, G.R. “Valvular and congenital heart disease in adults”. En Skinner, J.S. (Ed.). (1987). Exercise testing and exercise prescription for special cases. Filadelfia: Lea & Febiger,.
15. Stamm, R.B. y Martin, R.P. (1983). “Quantification of pressure gra-dients across stenotic valves by Doppler ultrasound”. J. Am. Coll. Cardiol. 2. pp. 707-718.
16. Cheitlin, M.D.; Borrow, R.O.; Parmley, W.W.; Roberts, C.; Swam, H.J.C. y Williams, J.F. (1985). “Task Force II: Adquired valvular heart disease”. J Am Coll Cardiol. 6. pp. 1209-1214.
17. Campa, P.P.; Caselli, G. y Cherchi, A. (1988). “Protocolli cardiologici per il giudizio di idoneità allo sport agonistico”. Medicina dello sport. 41. pp. 387-412.
18. Krayenbuehl, H.P.; Hess, O.M.; Schneider, J. y Turina, M. (1983). “Physiologic or pathologic hyper-trophy”. Eur. Heart. J. 4 (supl. A) . pp. 29.
19. Driscoll, D.; Allen, H.D. y Atkins, D.L. (1994). “Guidelines for evaluation and management of common congenital cardiac problems in infants, children and adolescents”. Circulation. 90. pp. 2180-2188.
20. Fratellone, P.M.; Steinfeld, L. y Co-plan, N.L. (1994). “Exercise and congenital heart disease”. Am Heart J. 127. pp. 1676-80.
21. Calzolari, A; Colonna, P.L. y Dall’Olio, M. (1993). “Attività fisica nel bambino cardiopatico: criteri di valutazione clinica e certificazioni”. Int J Sports Cardiol. 2. pp. 41-47.
22. Serra, J.R.; Subirana, M.; Bayés de Luna, A. (1994). “Recomendaciones para la práctica deportiva en pacientes con cardiopatía”. En: Cardiología Deportiva. Barcelona: Mosby/Doyma.
23. Pyeritz, R.E. (2001) “Marfan Syndrome and other disorders of vascular fragility: Implications for exercise”. En: Thompson (ed).: Exercise and sports Cardiology. Nueva York: Mc Graw-Hill pp 174-175
24. Bisset, G.S. III; Schartz, D.C.; Meyer, R.A.; James, F.W.; Kaplan, S. (1980). “Clinical spectrum and long-term follow-up of isolated mitral valve prolapse in 119 children”. Circulation; 62:423-9.
25. Boudoulas, H.; Kolisbash, A.J.Jr.; Baker, P.; King, B.D.; Wooley, C.F. (1989). “Mitral valve prolapse and the mitral valve prolapse syndrome: a diagnostic classification and pathogenesis of symptoms”. Am Heart J.; 118:796-1118
26. Spirito, P.; Seidman, C.E.; McKenna, W.J.; Maron, B.J. (1997): “The manegement of hypertrophic cardiomyopathy”. N Engl J Med; 336:775-85.
27. Maron, B.J.; Roberts, W.C.; Mc Allister, H.A.; Rosing, D.R.; Epstein, S.E. (1980). “Sudden death in young athletes”. Circulation 62:1489-92
28. Mc Kenna, W.J.; Camm, A.J. (1980). “Sudden death in hyper-trophic cardiomyopathy. Assessment of patients at high risk”. Circulation 62:218-29
29. Maron, B.J.; Epstein, S.E. Hyper-trophic cardiomyopathy (1979). “A discussion of nomenclature”. Am J. Cardiol; 43:1242-4
29 a. Frenneaux, M.P.; Counihan, P.J.; Webb, D.J.; McKenna, W.J. (1990). “Abnormal vascular res-ponse to supine exercise in hyper-trophic cardiomyopathy”. Circulation 82:1995-2002
29 b. Ciampi, Q.; Betochi, S.; Lombardi, R. et al.(2002). “Hemodynamic determinants of exercise-induced abnormal blood pressure response in hypertrophic cardiomyopathy”. J Am Coll Cardiol. 40:278-84
30. Maron, B.J.; Isner, J.M.; Mc Kenna, W.J. Task Force 3 (1994). “Hypertrophic cardiomiopathy, miocarditis and other myopericar-dial diseases and mitral valve pro-lapse”. J. Am. Coll. Cardiol. vol. 24, nº 4: 845—99
31. Boyer, J.L.; Kasch, F.U. (1970). “Exercise theraphy in hypertensive men”. JAMA 211:1668-1671.
32. Cade, R.; Mars, P.; Wagenmaker, H. et al. (1984). “Effect of aerobic exercise training in patients with systemic arterial hypertension”. Am. J. Med. 77:785-790.
33. Hagberg, J.M. (1995). “Physical activity, physical fitness and blood pressure”. En: Physical activity and Cardiovascular health. Abstracts Consensus Development Conference. Bethesda, December.
34. World Hypertension League (1991). “A consensus statement by the world hypertension league”. J. Hypertens. 9:282-287.
35. Barrett-Connor, E.; Edelstein, S. (1991). “Relation between leisure-time physical activity and blood pressure in older women”. Circulation 83:559-565.
36. Montoye, H.J.; Metzer, H.L.; Keller, J.B. (1972). “Habitual activity and blood pressure”. Med. Sci Sports 4:175-181
37. Reaven, P.D.; Barrett-Connor, E.; Edelstein, S. (1991). “Relation between leisure-time physical activity and blood pressure in older women”. Circulation. 83:559-565.
38. Paffenberger, R.S.; Jr (1991). “Physical activity and hypertension: An epidemiological view”. Ann. Med. 23:319-327.
39. Martin, J.E.; Dubbert, P.M. y Cushman, W. (1990). “Controled trial of aerobic exercise in hyper-tension”. Circulation 81. pp. 1560-1567.
40. Urata, H.; Tanabe, Y. y Kiyonaga, A. (1987). “Antihypertensive and volume-depleting effects of mild exercise on essential hypertension”. Hypertension 9. pp. 245-252.
41. Kiyonaga, A.; Arawaka, H.; Tanaka, H. y Shindo, M. (1985). “Blood pressure and hormonal responsesto aerobic exercise”. Hypertension 7. pp. 125-131.
42. Daida, H.; Allison, T.G.; Squires R.W. et. al. (1996). “Peak exercise blood pressure stratified by age and gender in apparently health subjects”. Mayo Clin Proc. 71:445-452.
43. Mancini, D.; Walter, G.; Reicheck, N. y Lenkinski, R. (1992). “Contribution of skeletal muscle atrophy to exercise intolerance and altered muscle metabolism in heart failu-re”. Circulation 85. pp. 1364-1373.
44. Yusaf, S.; Theodoropoulas, S. y Mathias, C.S. (1987). “Increased sensitivity of the denervated tras-planted human heart to isoprena-line both before and after beta-adrenergic blockage”. Circulation 75. pp. 696.
45. Coats, A.; Adamopoulus, S. y Radaelli. (1992). “Controlled trial of physical training in chronic heart failure”. Circulation 85. pp. 2119-2131.
46. Hambrecht, R.; Niebauer, J. y Fiehn, E. (1995). “Physical training in patients with stable chronic heart failure: Effects on cardio-respiratory fitness and ultrastuctural abnormalities of leg muscles”. J. Am. Coll. Cardiol. 25. pp. 1239-1249.
46a. Beniavinovitz, A.; Lang, Ch.C.; LaManca, J.; Mancini, D.M. (2002). “Selective Low-level leg muscle training alleviates dyspnea in patients with muscle training”. J. Am. Coll. Cardiol. 40:1602-8.
47. Serra Grima, J.R. (1998). “Riesgo cardiovascular relacionado con el ejercicio físico”. En: Cardiología en el deporte. Serra Grima (ed). Barcelona. Springer Verlag. pp 73-78.
48. Hanne-Paparo, N.; Drory, Y.; Schoenfeld, Y.S. et. al. (1976). “Common ECG changes in athletes”. Cardiology 61:267-278.
49. Chapman, J. (1982). “Profound sinus bradycardia in the athletic heart syndrome”. J. Sports. Med. Phys. Fitness 22:45-48.
50. Jouven, X.; Zureik, M.; Desnos, M.; Courbon, D.; Ducimetiere, P. (2000). “Long-term outcome in asymptomatic men with exercise induced premature ventricular depolarizations”. N. Eng. J. Med. 343:826-33
